Item 253 – Obésité de l’enfant et de l’adolescent
________________________________________________________________________
Situations de départ
- 25 Hypersudation.
- 26 Anomalies de la croissance staturo-pondérale.
- 33 Difficulté à procréer.
- 41 Gynécomastie.
- 42 Hypertension artérielle.
- 51 Obésité et surpoids.
- 57 Prise de poids.
- 63 Troubles sexuels et troubles de l’érection.
- 94 Troubles du cycle menstruel.
- 156 Ronflements.
- 164 Anomalie de l’examen clinique mammaire.
- 194 Analyse du bilan thyroïdien.
- 195 Analyse du bilan lipidique.
- 208 Hyperglycémie.
- 252 Prescription d’un hypolipémiant.
- 257 Prescrire une contraception et contraception d’urgence.
- 266 Consultation de suivi d’un patient polymédiqué.
- 279 Consultation de suivi d’une pathologie chronique.
- 281 Prescription médicamenteuse, consultation de suivi et éducation d’un patient diabétique de type 2 ou ayant un diabète secondaire.
- 282 Prescription médicamenteuse, consultation de suivi et éducation d’un patient hypertendu.
- 285 Consultation de suivi et éducation thérapeutique d’un patient avec un antécédent cardiovasculaire.
- 304 Dépistage du diabète gestationnel chez une femme enceinte.
- 320 Prévention des maladies cardiovasculaires.
- 328 Annonce d’une maladie chronique.
- 352 Expliquer un traitement au patient (adulte, enfant, adolescent).
- 354 Évaluation de l’observance thérapeutique.
________________________________________________________________________________
________________________________________________________________________________
Hiérarchisation des connaissances
________________________________________________________________________________
| Rang | Rubrique | Intitulé | Descriptif |
| B | Prévalence | Connaître l’épidémiologie de l’obésité et ses enjeux | |
| A | Définition | Connaître la définition de l’obésité et de ses différents grades | Différences en fonction de l’âge |
| B | Éléments physiopathologiques | Connaître l’évolution naturelle de l’obésité | Connaître l’influence négative de la restriction cognitive sur la perte de poids à long terme, connaître l’influence de la distribution corporelle de la masse grasse sur la perte de poids |
| B | Diagnostic positif | Connaître les signes en faveur d’un rebond d’adiposité précoce chez l’enfant | Savoir suivre et analyser la courbe de corpulence sur le carnet de santé |
| A | Diagnostic positif | Connaître les principes de l’examen physique d’un sujet obèse | Savoir mesurer le tour de taille |
| B | Diagnostic positif | Savoir rechercher et reconnaître des signes cliniques d’orientation vers une obésité « secondaire » | Connaître les éléments qui doivent faire évoquer une obésité secondaire, connaître les examens complémentaires à réaliser en cas de suspicion d’obésité secondaire |
| A | Diagnostic positif | Savoir diagnostiquer les complications de l’obésité chez l’adulte et l’enfant | Connaître les principaux examens complémentaires lors de la prise en charge initiale d’un sujet obèse, critères diagnostiques du syndrome métabolique, mesure du tour de taille, définition et dépistage du syndrome d’apnées du sommeil, définition du syndrome d’hypoventilation alvéolaire, savoir évaluer le retentissement global de l’obésité (médical, fonctionnel dont l’épiphysiolyse de la tête fémorale chez l’enfant, psychologique) |
| A | Étiologie | Savoir identifier les circonstances et éléments à l’origine de l’excès pondéral chez l’adulte | Connaître les facteurs favorisant la prise de poids, savoir faire le lien entre histoire pondérale et événements de vie, être capable d’évaluer la situation sociale, familiale, financière et éducative, savoir rechercher les antécédents familiaux d’obésité |
| B | Étiologie | Savoir identifier les circonstances et éléments à l’origine de l’excès pondéral chez l’enfant | Savoir quels éléments évaluer devant un rebond d’adiposité précoce, savoir diagnostiquer les éléments favorisant l’excès pondéral chez l’enfant, savoir évoquer une obésité génétique |
| A | Diagnostic positif | Connaître les principes de l’évaluation des habitudes alimentaires | |
| A | Prise en charge | Connaître la stratégie et les objectifs de prise en charge de l’obésité chez l’adulte et l’enfant | |
| B | Prise en charge | Connaître les indications et contre-indications de la chirurgie bariatrique | Connaître les principes de cette chirurgie et leurs effets |
________________________________________________________________________________
Obésité de l’enfant et de l’adolescent
- Définition du surpoids et de l’obésité en pédiatrie
- Épidémiologie
- Étiologie et histoire naturelle
- Complications de l’obésité
- Approche clinique
- Traitement
I Définition du surpoids et de l’obésité en pédiatrie
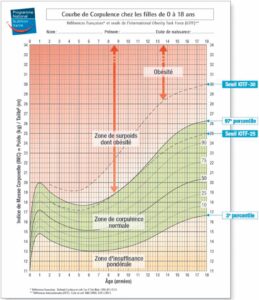
Une première difficulté dans l’approche au problème de l’obésité de l’enfant et de l’adolescent est dans sa définition même. Chez l’adulte, au moins pour la première étape du dépistage, l’indice de masse corporelle permet de définir le statut pondéral. Mais les seuils connus pour les adultes ne sont pas valables pour les sujets en pleine croissance. Comme pour tout paramètre évolutif, il faut se rapporter au sexe et à l’âge, tenant compte des courbes spécifiques pour la population prise en examen (fig. 1).
________________________________________________________________________________
Fig. 1.
Limites pour la définition d’obésité en fonction de l’âge (PNNS).
(Source : Surpoids et obésité de l’enfant et de l’adolescent. HAS, PNNS, septembre 2011. Santé Publique France.)
________________________________________________________________________________
La difficulté dérivant de l’usage de différentes courbes de référence nationales a conduit à la création d’un groupe d’experts, convoqués par l’International Obesity Task Force (IOTF). En 2000, finalement le surpoids et l’obésité chez les enfants ont été définis selon les courbes de centiles qui amènent respectivement à un IMC correspondant à 25 et 30 kg/m2 à 18 ans. En analogie avec les définitions utilisées pour les adultes, une mise à jour (2012) a inclus les seuils d’IMC 35 et 40 kg/m2 à 18 ans pour définir l’obésité de grade 1 et 2.
Le terme d’obésité morbide, utilisé chez les adultes, est mal adapté à l’âge pédiatrique. On préfère donc parler d’obésité « grave ». Pour la définir, on utilise généralement un IMC supérieur au 99e percentile sur les courbes de référence. Plus récemment, l’American Heart Association a proposé un seuil d’IMC ≥ 120 % par rapport au 95e percentile ou encore un IMC ≥ 35 kg/m2, chiffre toujours très pathologique avant 18 ans.
Ce nombre important de tentatives de catégorisation montre qu’il est indispensable de bien faire attention à la notion d’évolutivité, étant donné la minceur physiologique propre à cet âge de la vie.
Pour faire un exemple : un IMC de 50 kg/m2 chez un adulte est d’emblée considéré comme marqueur d’obésité morbide ; son équivalent pour un enfant est un IMC à peine supérieur à 29 kg/m2. L’IMC en tant que tel est donc un index qui a du mal à donner d’emblée une idée fiable du degré d’obésité de l’enfant et de l’adolescent.
II Épidémiologie
L’obésité de l’enfant est désormais mondialement considérée comme une maladie aux proportions épidémiques.
En France, la proportion d’enfants entre 5 et 12 ans en surpoids (≥ 97e percentile des références françaises) a progressé de 6 % à la fin des années soixante-dix à 13 % en 1996. Les campagnes de sensibilisation auprès des médecins et de la population ont donné leur effet : depuis les années 2000, les observations montrent une stabilisation de la prévalence du surpoids et de l’obésité chez l’enfant. En 2006, la prévalence estimée du surpoids incluant l’obésité était, selon les références IOTF, de 18 % chez les enfants de 3 à 17 ans, dont 3,5 % présentaient une obésité. Mais la stabilisation de la prévalence du surpoids et les efforts pour obtenir ce résultat ont créé un effet paradoxal : depuis les années quatre-vingt, la fréquence des obésités les plus sévères a été multipliée par 4 et représente 0,05 % de la population des moins de 18 ans. Ces obésités persistent toutes à l’âge adulte et sont une source certaine de complications cardiovasculaires et métaboliques, d’autant plus que l’IMC est plus élevé. Ces patients conjugueront une obésité de degré extrême dès le plus jeune âge avec une durée d’exposition à la maladie particulièrement longue, avec un risque majeur de morbidité-mortalité dans le futur.
La probabilité qu’un enfant obèse le reste à l’âge adulte varie selon les études de 20 à 50 % avant la puberté, à 50 à 70 % après la puberté.
Les prévalences du surpoids et de l’obésité — surtout dans sa forme grave — sont supérieures en France dans les populations défavorisées.
III Étiologie et histoire naturelle
L’obésité est une maladie multifactorielle dans laquelle interviennent des facteurs génétiques et environnementaux.
A Obésités dites génétiques
En dehors de formes très rares d’obésité monogénique, caractérisées par une obésité massive d’apparition très précoce, la composante génétique est multifactorielle et très variée. Les mutations des gènes codant le récepteur de la mélanocortine de type 4 (MC4R) pourraient être retrouvées dans 2,5 à 5 % des obésités sévères ; d’autres mutations (POMC, LEP, LEPR) conduisent à des tableaux cliniques extrêmement graves mais beaucoup plus rares.
B Obésité commune
L’immense majorité des obésités sont des obésités communes liées à des facteurs environnementaux qui s’implantent sur une prédisposition génétique complexe. Quoi qu’il en soit, le primum movens est toujours un déséquilibre entre les apports caloriques et la dépense énergétique.
1 Instauration de l’obésité et âge du rebond d’adiposité
Au cours de la croissance, la corpulence varie de manière physiologique. En moyenne, elle augmente la première année de la vie, puis diminue jusqu’à l’âge de 6 ans, et croît à nouveau jusqu’à la fin de la croissance. La remontée de la courbe de l’IMC observée en moyenne à l’âge de 6 ans est appelée rebond d’adiposité.
L’instauration d’un surpoids peut être très précoce chez l’enfant. Sur la base de l’époque du rebond d’adiposité, on définit le surpoids comme « précoce » ou « tardif » en fonction de l’âge de survenue.
Les études montrent que l’âge au rebond d’adiposité est corrélé à l’adiposité à l’âge adulte : plus il est précoce, plus le risque de devenir obèse est élevé.
L’obésité chez l’enfant est donc caractérisée encore plus que chez l’adulte par un mécanisme évolutif.
________________________________________________________________________________
Il est fondamental que le pédiatre reporte l’IMC calculé sur la courbe spécifique, de façon à détecter très précocement une accélération excessive de la prise pondérale qui conduira à un surpoids, voire une obésité.
________________________________________________________________________________
2 Distribution du tissu adipeux et risque métabolique
Chez l’adulte, une grande importance est attribuée à la distribution du tissu adipeux, avec un risque métabolique augmenté en cas d’obésité viscérale.
En pédiatrie, surtout chez les petits enfants, la distinction est moins nette. Il y a néanmoins des critères simples pour identifier les sujets à risque métabolique.
L’IMC a une valeur très limitée pour définir une obésité en fonction de la distribution du tissu adipeux.
Les critères idéaux sont issus des résultats de la DEXA et de l’IRM, mais ces méthodes sont inappropriées pour la pratique courante.
L’utilisation d’autres paramètres cliniques, notamment la mesure du tour de taille et de l’épaisseur des plis cutanés, est très utile dans ce contexte (cf. infra, « Examen clinique »).
Comme pour tous les paramètres mesurables, les valeurs normales varient en fonction non seulement des différentes ethnies, mais aussi de l’âge et du sexe. Pour les enfants européens, des courbes spécifiques ont été publiées en 2014 issues de la grande cohorte de l’étude IDEFICS (Identification and prevention of Dietary- and lifestyle-induced health EFfects In Children and infantS).
La simple mensuration du rapport Tour de taille/Taille peut aider à identifier les sujets à plus fort risque métabolique : un rapport Tour de taille/Taille > 0,62 a montré en ce sens une forte valeur prédictive.
3 Facteurs de risque pour le développement d’une obésité
Dans une maladie multifactorielle et hétérogène telle que l’obésité, l’identification des éléments pouvant constituer un risque est difficile. Néanmoins, les groupes d’experts s’accordent sur nombreux points (cf. encadré).
________________________________________________________________________________
Encadré – Situations à risque de développement d’une obésité
Sont considérés comme situations à risque :
- surpoids et obésité parentale, notamment de la mère au début de la grossesse ;
- grossesse : prise de poids excessive, tabagisme maternel, diabète maternel quel que soit son type ;
- excès ou défaut de croissance fœtale (macrosomie/hypotrophie) ; les enfants nés petits pour l’âge gestationnel ont en plus un risque augmenté de complications métaboliques ;
- gain pondéral accéléré dans les deux premières années de vie d’autant plus important que la période de gain pondéral accéléré est longue (importance de la surveillance longitudinale de l’IMC pour détecter un rebond d’adiposité précoce) ;
- difficultés socio-économiques des parents et cadre de vie défavorable ;
- manque d’activité physique et sédentarité ;
- troubles du sommeil (allant d’une désorganisation des rythmes du sommeil à un véritable syndrome des apnées du sommeil) ;
- attitudes inadaptées de l’entourage par rapport à l’alimentation ;
- facteurs psychopathologiques : dépression chez les filles, hyperphagie boulimique ;
- négligences ou abus physiques.
________________________________________________________________________________
4 Obésités secondaires
Rares chez l’enfant, elles ne peuvent pas passer inaperçues car elles s’accompagnent toujours d’un signe très spécifique : le ralentissement de la vitesse de croissance staturale.
L’obésité commune est souvent accompagnée d’une accélération de la croissance mais jamais d’un ralentissement. Il s’agit là d’un point essentiel dont la présence doit faire rechercher soigneusement une maladie sous-jacente : hypercortisolisme, hypothyroïdie sévère.
Parmi les médicaments couramment utilisés en pédiatrie, certains antiépileptiques peuvent être associés à une prise de poids significative, même si souvent il est difficile de différencier le poids du médicament de celui de la pathologie sous-jacente et de ses conséquences (sédentarité obligée, troubles du comportement alimentaire). Les glucocorticoïdes à fortes doses sont aussi associés à des prises pondérales. Il ne faut en revanche pas attribuer une prise de poids excessive à la prescription ponctuelle de corticoïdes par voie systémique ou inhalée.
IV Complications de l’obésité
Pratiquement toutes les complications de l’obésité connues chez l’adulte peuvent être déjà présentes chez l’enfant, avec l’ajout de retentissements spécifiques sur la croissance, notamment orthopédiques. On peut parler de complications somatiques et de complications psychologiques.
A Complications somatiques
1 Hypertension artérielle
Dans l’examen clinique d’un enfant en surpoids, la prise de tension a la plus grande importance. Une augmentation de la pression artérielle représente la complication la plus fréquemment rencontrée :
- les valeurs normales varient en fonction de l’âge, du sexe et de la taille du patient : une valeur < 90e percentile est considérée comme normale ;
- entre le 97,5e et le 97e + 10 mmHg, on parle d’HTA limite ;
- au-delà, on parle d’HTA confirmée.
Dans le cadre d’un dépistage de l’hypertension artérielle, surtout chez les enfants et adolescents obèses, on utilise souvent le terme de « tension élevée » pour regrouper toutes les catégories à partir du 90e percentile. Il faut aussi tenir compte que, indépendamment du percentile, des valeurs supérieures à 120 mmHg et 80 mmHg respectivement pour la pression artérielle systolique et la pression artérielle diastolique nécessitent toujours une prise en charge diagnostique.
2 Anomalies du métabolisme du glucose
La survenue d’un vrai diabète de type 2 en tant que conséquence de l’obésité est rare dans la population d’enfants et d’adolescents européens. L’insulinorésistance avec une glycémie normale est néanmoins une complication métabolique très fréquente et représente un élément clé du syndrome métabolique, ainsi que le lien entre l’obésité et d’autres complications métaboliques et cardiovasculaires.
3 Dyslipidémie
L’augmentation des taux circulants de triglycérides est directement liée à l’insulinorésistance. Une diminution du HDL-cholestérol est aussi fréquemment retrouvée chez les enfants obèses.
4 Retentissement hépatique
La stéatose non alcoolique est la manifestation hépatique du syndrome métabolique et, à cause de l’épidémie d’obésité, elle est aujourd’hui considérée comme la forme plus commune de maladie chronique du foie chez l’enfant.
5 Complications orthopédiques
À part les rachialgies, gonalgies et les troubles de la statique vertébrale associés à un désalignement des membres inférieurs, toutes très fréquentes dans un contexte d’obésité, une entité particulière doit retenir l’attention du pédiatre : l’épiphysiolyse de la tête fémorale.
________________________________________________________________________________
Épiphysiolyse de la tête fémorale
Cette maladie touche le plus souvent les garçons en surpoids et comporte un glissement de la tête fémorale au niveau du cartilage de croissance ; toute douleur mécanique de hanche entre 10 et 15 ans doit faire évoquer une épiphysiolyse. L’étiologie est multiple, mais la prise rapide de poids est un facteur déclenchant majeur. Les facteurs hormonaux jouent aussi un rôle important, justifiant la fréquence plus importante chez le garçon (2,5/1).
Pour le diagnostic, une radiographie du bassin de face n’est pas suffisante et il faut toujours réaliser un profil soit urétral soit en incidence de Lowenstein.
________________________________________________________________________________
B Retentissement psychologique
Les conséquences psychologiques de l’obésité à l’âge évolutif peuvent être extrêmement lourdes. Une désocialisation progressive s’instaure, pouvant conduire à l’échec scolaire et à un isolement de l’enfant et de l’adolescent. Les conséquences immédiates et sur long terme sont bien évidentes. L’obésité sévère de l’adolescent est également associée à une diminution de la qualité de vie et à une augmentation significative des conduites à risque (fort tabagisme, consommation d’alcool et de drogues, dépression et attitudes suicidaires).
V Approche clinique
A Interrogatoire
1 Antécédents familiaux d’obésité
Encore plus qu’une prédisposition génétique, la présence d’une obésité sévère dans plusieurs membres de la famille peut faire évoquer des comportements alimentaires à risque ou encore la présence d’un ou plusieurs facteurs de risque (cf. supra).
2 Antécédents personnels
- Le poids et la taille de naissance, toujours considérés en fonction du terme. Les enfants nés petits pour l’âge gestationnel sont plus à risque de développer une obésité grave (associée à des anomalies métaboliques) s’ils présentent un rattrapage pondéral trop rapide.
- L’âge d’apparition du surpoids, notamment en fonction de la survenue du rebond d’adiposité.
- Les circonstances déclenchantes identifiées, spécialement les changements environnementaux (déménagement, divorce des parents).
- Les tentatives antérieures de prise en charge du poids et leur résultat (immédiat, à long terme).
Chez la fille pubère, une place importante est tenue par l’interrogatoire gynécologique. Les troubles des règles, souvent dans un contexte d’hyperandrogénie clinique et/ou biologique, sont plus fréquents chez les filles obèses et nécessitent d’une prise en charge spécialisée.
Un interrogatoire détaillé portant sur le mode de vie (école, sport, cercle d’amis) est très important pour détecter des signes précoces d’un retentissement psychologique du surpoids.
3 Évaluation du comportement alimentaire
Difficile chez l’adulte, l’évaluation du comportement alimentaire est particulièrement délicate chez l’enfant.
La plupart des parents démarrent la consultation manifestant tout leur étonnement face à l’apparente disproportion entre l’apport énergétique et la prise de poids excessive de leur enfant.
À part le mécanisme de « défense psychologique » de déni — on entend souvent réciter la leçon de la parfaite alimentation : un quotidien où les fruits et légumes sont largement représentés, les grignotages inexistants… —, souvent les familles imaginent qu’une obésité ne peut s’instaurer qu’en présence d’écarts alimentaires significatifs.
L’instauration d’un surpoids est un processus de longue durée, qui demeure presque invisible pendant des nombreuses années (d’où l’importance de la surveillance de la courbe d’IMC). Un écart quotidien de 120–140 kcal (l’équivalent d’un yaourt au lait entier aux fruits) peut conduire, avec sa répétitivité, à l’accumulation de 5 kg en excès par an.
Des erreurs qualitatives peuvent être facilement mises en évidence, une consommation excessive de sel, par exemple.
Plus qu’un interrogatoire détaillé, risquant de mettre d’emblée une barrière infranchissable entre le médecin, la famille et l’enfant, il est important de préciser les règles d’une hygiène alimentaire correcte.
La recherche de facteurs psychosociaux pouvant augmenter le risque d’obésité est un élément essentiel.
L’interrogatoire doit comporter une recherche des complications de l’obésité, comme des signes évocateurs de syndrome d’apnées du sommeil (céphalées matinales, nycturie, fatigue chronique, diminution du rendement scolaire) ou de complications orthopédiques (douleurs articulaires et/ou musculaires, usure anormale des chaussures).
B Examen clinique
En dehors de la mesure du poids et de la taille, toujours en sous-vêtements, sans approximations, l’examen clinique du patient obèse doit comporter :
- la mesure de la pression artérielle, avec un brassard adapté à la circonférence du bras des patients obèses ; la hauteur du brassard doit correspondre à deux tiers de celle du bras : un brassard trop petit comporte une surestimation des valeurs et un trop grand une sous-estimation ;
- la mesure du tour de taille : il sera mesuré grâce à un mètre ruban positionné à mi-chemin entre deux points situés entre les dernières côtes et les épines iliaques antéro-supérieures. Les valeurs seuil pour définir l’obésité abdominale varient en fonction de l’ethnie, du sexe et de l’âge (cf. supra) ; un tour de taille supérieur à 75 cm est toujours pathologique ;
- la mesure des plis cutanés : les équations validées pour l’âge pédiatrique et souvent utilisées sont celles de Slaughter ; comme toujours, les valeurs sont à interpréter en fonction des courbes spécifiques pour l’âge, le sexe et la population prise en examen ; on peut retenir qu’à partir de l’âge de 5 ans, le pourcentage de masse grasse ne doit pas dépasser 20 % ;
- l’examen dermatologique, qui peut mettre en évidence un acanthosis nigricans, signe clinique d’une insulinorésistance, la présence de vergetures dont les caractéristiques peuvent faire évoquer la présence d’un hypercortisolisme (soupçonné d’abord sur la base d’une croissance staturale pathologique) ou encore un intertrigo ou une mycose, plus fréquents chez les jeunes obèses ;
- la recherche de signes cliniques d’obésités secondaires : c’est un élément essentiel de l’examen clinique. En particulier, il faut reconstruire avec précision les courbes de croissance staturale et pondérale. Les variations pondérales en fonction des différents âges peuvent rendre plus facile la découverte d’un facteur déclenchant, passé inaperçu lors du premier interrogatoire. Remarquer une accélération significative de la prise de poids à l’âge de 7 ans, par exemple, peut faire rappeler aux parents un événement particulier qui s’est produit à cette époque-là.
________________________________________________________________________________
Un ralentissement de la vitesse de croissance est toujours pathologique chez un enfant obèse.
________________________________________________________________________________
C Examens complémentaires
Chez l’enfant, il n’y a pas lieu de demander des examens en dehors du contexte clinique.
Une insulinorésistance, suspectée à partir de la présence d’acanthosis nigricans, est très souvent retrouvée. De même, il est facile de trouver une augmentation modérée de la TSH qui, chez l’enfant, ne doit pas être interprétée comme une hypothyroïdie infraclinique et ne pose aucune indication au traitement par L-thyroxine. Elle est normalement réversible avec la perte de poids.
Une augmentation des transaminases est le reflet du retentissement hépatique de l’obésité mais, surtout si significative, doit quand même être l’objet d’un diagnostic différentiel.
Une hyperandrogénie biologique est fréquente, avec une correspondance clinique (hirsutisme, troubles des règles).
L’augmentation de l’acide urique est un autre marqueur fréquent du retentissement métabolique de l’obésité.
Tous ces signes ne conduisent pas systématiquement à un traitement pharmacologique, mais confirment la nécessité d’une réduction de l’excès pondéral.
Pour cette raison, sur le plan individuel, la prescription d’un bilan biologique n’est pas recommandée, sauf suspicion clinique précise et dans la perspective d’un traitement autre que diététique.
VI Traitement
Il est recommandé de dépister tôt et de proposer une prise en charge précoce des enfants qui présentent un surpoids afin d’éviter la constitution d’une obésité persistante à l’âge adulte et la survenue de complications métaboliques.
Comme chez l’adulte, Il est recommandé que la prise en charge prenne en compte les principes de l’éducation thérapeutique du patient. Cette prise en charge comprend plusieurs domaines d’intervention avec pour objectif final la modification des comportements. Cette prise en charge prend en compte l’alimentation, l’activité physique, la lutte contre la sédentarité, l’équilibre des rythmes de vie, dont le sommeil, et les aspects psychologiques et socio-économiques.
Il est indispensable que les parents et/ou les adultes responsables de l’enfant ou de l’adolescent soient impliqués dans les interventions. Il est nécessaire d’obtenir l’adhésion de l’enfant ou de l’adolescent et de sa famille sur la prise en charge proposée, et de veiller à ne pas culpabiliser, blesser ou stigmatiser.
A Objectifs de la prise en charge
L’objectif de soin est l’amélioration de la qualité de vie physique, mentale et sociale et la prévention des complications.
Il est recommandé d’avoir pour objectif de ralentir la progression de la courbe de corpulence (réduire la pente) :
- chez l’enfant en cours de croissance : l’objectif sera de stabiliser le poids ou de ralentir la prise de poids pendant que la croissance se poursuit ;
- chez l’adolescent en fin de croissance : l’objectif sera de stabiliser le poids ou d’en perdre très progressivement.
La perte de poids n’est pas un objectif prioritaire chez l’enfant et l’adolescent en surpoids ou obèse.
Toutefois, une réduction de l’IMC est recommandée dans les situations suivantes :
- obésité avec comorbidités sévères :
- intolérance au glucoseou diabète de type 2 ;
- troubles respiratoires et apnées du sommeil ;
- complications orthopédiques sévères ;
- complications hépatiques sévères ;
- handicap induit par l’obésité (gêne dans la vie quotidienne, incapacité a se déplacer, à assumer des gestes courants de la vie quotidienne, etc.).
B Prise en charge
En dehors de protocoles expérimentaux, il n’y a pas de traitement médicamenteux pour l’obésité de l’enfant et donc la prise en charge d’un surpoids déjà instauré est essentiellement diététique et comportementale. La chirurgie bariatrique n’est pas envisageable avant 18 ans, à moins d’être dans une situation exceptionnelle mettant en jeu le pronostic vital. Ces interventions sont alors réalisées dans des centres référents.
Les repères nutritionnels du PNNS pour l’enfant et l’adolescent adaptés à la population générale sont valables pour la majorité des enfants et adolescents en surpoids ou obèses, et il est recommandé de s’y référer afin de garantir la cohérence de la prise en charge.
Les régimes à visée amaigrissante, quelle qu’en soit la nature (hypocalorique ou hyperprotidique, etc.), ne sont pas recommandés car ils sont nocifs et inefficaces à long terme. Leur indication dans des cas exceptionnels relève d’une équipe médicale spécialisée.
Les objectifs de la prise en charge diététique peuvent cibler les choix alimentaires (quantité ou qualité des aliments), le rythme, le nombre et le contexte des prises alimentaires, ainsi que l’amélioration de la perception des sensations alimentaires (faim, satiété, envie, plaisir).
Concernant l’activité physique, le but est d’augmenter l’activité physique (parvenir à cumuler plus de 60 minutes d’activité physique quotidienne modérée à intense) et de réduire la sédentarité (limitation du temps d’écran à visée récréative).
Un accompagnement psychologique de la démarche sera réalisé par le médecin comportant les dimensions suivantes :
- évaluation et renforcement de la motivation ;
- formulation positive des objectifs ;
- soutien et déculpabilisation ;
- renforcement positif ;
- renforcement des compétences parentales et de la cohérence parentale.
________________________________________________________________________________
Points-clés
- Le diagnostic de surpoids chez l’enfant repose sur des critères évolutifs.
- La prévention est un élément essentiel dans la prise en charge de l’obésité de l’enfant.
- L’analyse de la courbe d’IMC permet de détecter très précocement une accélération pondérale pathologique.
- Un ralentissement de la courbe de croissance chez un enfant en surpoids est toujours pathologique et doit faire rechercher une origine secondaire de l’obésité.
- Les complications connues chez l’adulte peuvent être présentes déjà depuis le plus jeune âge.
- Le retentissement sur la qualité de vie peut être majeur, portant à des conséquences extrêmement graves chez l’adolescent (déscolarisation, désocialisation, comportements à risque).
- La prise en charge doit prendre en compte les principes de l’éducation thérapeutique du patient et impliquer l’enfant et sa famille dans une démarche d’alliance thérapeutique.
- La prise en charge d’un enfant obèse repose sur la mise en place de mesures hygiéno-diététiques adaptées et personnalisées associées à un soutien psychologique.
________________________________________________________________________________
Pour en savoir plus
Nagy P, et al. Percentile reference values for anthropometric body composition indices in European children from the IDEFICS study. Int J Obes 2014;38:S15–25.
________________________________________________________________________________
________________________________________________________________________________
© CEEDMM – Août 2022.
