Item 242 – Hyperthyroïdie
________________________________________________________________________
Situations de départ
- 2 Diarrhée.
- 17 Amaigrissement.
- 21 Asthénie.
- 24 Bouffées de chaleur.
- 25 Hypersudation.
- 26 Anomalies de la croissance staturo-pondérale.
- 41 Gynécomastie.
- 42 Hypertension artérielle.
- 50 Malaise/perte de connaissance.
- 63 Troubles sexuels et troubles de l’érection.
- 94 Troubles du cycle menstruel.
- 113 Puberté précoce ou retardée.
- 138 Anomalie de la vision.
- 143 Diplopie.
- 148 Goitre ou nodule thyroïdien.
- 165 Palpitations.
- 194 Analyse du bilan thyroïdien.
- 195 Analyse du bilan lipidique.
- 200 Dyscalcémie.
- 208 Hyperglycémie.
- 225 Découverte d’une anomalie cervico-faciale à l’examen d’imagerie médicale.
- 251 Prescrire des corticoïdes par voie générale ou locale.
- 257 Prescrire une contraception et contraception d’urgence.
- 279 Consultation de suivi d’une pathologie chronique.
- 284 Consultation de suivi et éducation thérapeutique d’un patient avec hypothyroïdie.
- 306 Dépistage et prévention ostéoporose.
- 320 Prévention des maladies cardiovasculaires.
- 328 Annonce d’une maladie chronique.
- 352 Expliquer un traitement au patient (adulte, enfant, adolescent).
- 354 Évaluation de l’observance thérapeutique.
________________________________________________________________________________
________________________________________________________________________________
Hiérarchisation des connaissances
________________________________________________________________________________
| Rang | Rubrique | Intitulé |
| A | Définition | Définitions de l’hyperthyroïdie et de la thyrotoxicose |
| B | Prévalence, épidémiologie | Connaître la prévalence de l’hyperthyroïdie |
| A | Diagnostic positif | Connaître les signes cliniques d’une hyperthyroïdie |
| A | Identifier une urgence | Connaître les signes cliniques évocateurs d’une crise aiguë thyrotoxique |
| B | Diagnostic positif | Connaître les complications possibles de l’ophtalmopathie dysthyroïdienne : neuropathie optique compressive, kératite d’exposition |
| A | Diagnostic positif | Connaître l’interprétation des dosages hormonaux |
| B | Diagnostic positif | Connaître les signes biologiques spécifiques (anticorps anti-récepteurs de la TSH) et non spécifiques |
| B | Examens complémentaires | Indications de la scintigraphie thyroïdienne et de l’échographie |
| A | Étiologie | Connaître les trois étiologies les plus fréquentes d’hyperthyroïdie |
| A | Diagnostic positif | Connaître les critères diagnostiques d’une maladie de Basedow |
| A | Diagnostic positif | Connaître les critères diagnostiques d’un nodule hypersécrétant |
| B | Diagnostic positif | Connaître les critères diagnostiques d’une hyperthyroïdie iatrogène |
| B | Prise en charge | Connaître les principes de la prise en charge thérapeutique d’une hyperthyroïdie |
________________________________________________________________________________
Hyperthyroïdie
- Définition
- Syndrome de thyrotoxicose
- Etiologie des hyperthyroïdies
- Formes cliniques des thyrotoxicoses selon le terrain
- Traitement des thyrotoxicoses
I Définition
L’hyperthyroïdie constitue l’ensemble des troubles liés à l’hyperfonctionnement de la glande thyroïde.
Le syndrome de thyrotoxicose correspond aux conséquences de l’excès d’hormones thyroïdiennes au niveau des tissus cibles, quelle que soit sa cause (par exemple, un excès d’hormones thyroïdiennes exogènes).
La prévalence de l’hyperthyroïdie est élevée mais variable selon les pays (0,2 à 1,9 % toutes causes confondues). Le sex-ratio femme/homme est d’environ 7.
II Syndrome de thyrotoxicose
A Manifestations cliniques
L’intensité des manifestations cliniques dépend du degré de la thyrotoxicose, de sa durée et du terrain.
C’est l’association de plusieurs troubles qui fait évoquer le diagnostic. Ils sont présentés par ordre de fréquence dans le tableau 1.
________________________________________________________________________________
Tableau 1
Principaux signes et symptômes associés à la thyrotoxicose chez l’adulte. (Source : CEEDMM, 2021.)
| Symptômes et signes cliniques | Fréquence |
| Tachycardie de repos | 96 % |
| Nervosité | 93 % |
| Asthénie | 88 % |
| Palpitations | 86 % |
| Amaigrissement avec polyphagie | 83 % |
| Thermophobie | 82 % |
| Hypersudation | 80 % |
| Tremblement | 73 % |
| Dyspnée d’effort | 73 % |
| Fatigabilité musculaire, amyotrophie | 70 % |
| Polyexonération | 35 % |
| Prurit | 18 % |
| Œdème des membres inférieurs | 13 % |
| Fibrillation auriculaire | 10 % |
________________________________________________________________________________
1 Troubles cardiovasculaires
Ils se caractérisent par :
- une tachycardie régulière, sinusale, persistant au repos, avec palpitations et parfois dyspnée d’effort ;
- une augmentation de l’intensité des bruits du cœur (éréthisme), avec parfois un souffle systolique de débit ;
- un pouls vibrant ;
- et parfois une élévation de la PA systolique.
2 Troubles neuropsychiques
Ces troubles sont caractérisés par :
- une nervosité excessive, une agitation psychomotrice et une labilité de l’humeur ;
- un tremblement fin et régulier des extrémités ;
- une fatigue générale ;
- des troubles du sommeil.
3 Thermophobie
Elle est accompagnée d’une hypersudation, avec les mains chaudes et moites.
4 Amaigrissement
Cet amaigrissement est :
- rapide et souvent important ;
- contrastant avec un appétit conservé ou augmenté (polyphagie).
5 Autres manifestations fréquentes
- Polydipsie: conséquence de l’augmentation de la production de chaleur.
- Amyotrophie: prédominant aux racines et accompagnée d’une diminution de la force musculaire (signe « du tabouret »).
- Augmentation de la fréquence des selles par accélération du transit.
6 Manifestations rares
- Rétraction de la paupière supérieure découvrant l’iris.
- Rarement, gynécomastie chez l’homme (par augmentation de la protéine porteuse des stéroïdes sexuels SHBG, cf. Item 246 – Gynécomastie) et troubles des règles (de tous types) chez la femme ; mais la fertilité est conservée.
B Diagnostic
1 Confirmation de la thyrotoxicose
- La TSH est l’examen de première intention (recommandations de la SFE 2016).
- Lorsque la TSH est basse, on dose en deuxième intention la T4L pour apprécier l’importance de la thyrotoxicose.
- Lorsque l’hyperthyroïdie est cliniquement évidente, il est possible de demander en première intention la TSH et la T4L pour ne pas retarder la prise en charge.
- Le dosage de T3L n’est nécessaire que si la T4L est normale, afin de rechercher une hyperthyroïdie à T3.
La TSH est constamment effondrée en cas d’hyperthyroïdie — en dehors de deux pathologies extrêmement rares, s’accompagnant de TSH inappropriée : adénome hypophysaire à TSH et résistance aux hormones thyroïdiennes.
2 Signes biologiques non spécifiques
Perturbations inconstantes, mais pouvant révéler la maladie :
- diminution du cholestérol et des triglycérides (fonction des chiffres antérieurs) ;
- discrète hyperglycémie (parfois) et, surtout, aggravation d’un diabète associé ;
- élévation des enzymes hépatiques ;
- leuconeutropénie avec lymphocytose relative.
C Complications de la thyrotoxicose
1 Complications cardiaques (cardiothyréose)
Ces complications peuvent être graves et révélatrices, notamment chez le sujet âgé ou les sujets fragiles présentant une pathologie cardiaque associée :
- troubles du rythme cardiaque : il s’agit principalement de troubles du rythme supraventriculaires à type de fibrillation auriculaire (FA). Ils sont rares avant 40 ans ;
- insuffisance cardiaque : elle est associée généralement à une FA ;
- aggravation ou révélation d’une insuffisance coronaire : l’hyperthyroïdie ne crée pas la maladie mais peut l’aggraver du fait de l’augmentation du débit cardiaque.
2 Crise aiguë thyrotoxique
Elle est exceptionnelle, survenant surtout après thyroïdectomie en l’absence de préparation médicale. Il s’agit d’une exacerbation des symptômes de l’hyperthyroïdie, avec fièvre, déshydratation, troubles cardiovasculaires et neuropsychiques pouvant mettre en jeu le pronostic vital.
3 Formes musculaires
Chez la personne âgée, pouvant confiner à un état grabataire, elles sont aggravées par la dénutrition.
4 Ostéoporose
Surtout observée chez les femmes ménopausées, elle prédomine au niveau du rachis avec un risque de tassement vertébral (cf. Item 128 – Ostéopathies fragilisantes).
III Étiologie des hyperthyroïdies
Une fois le diagnostic de thyrotoxicose établi, se pose la question de son origine car les causes sont nombreuses. Parfois, le diagnostic est évident cliniquement (présence d’une orbitopathie, par exemple, évocatrice d’une maladie de Basedow) ; dans d’autres cas, le diagnostic s’appuie sur des examens complémentaires. En Europe, les causes les plus fréquentes sont (par ordre décroissant) :
- la maladie de Basedow ;
- le goitre multinodulaire toxique ;
- l’adénome toxique.
A Hyperthyroïdies d’origine auto-immune
1 Maladie de Basedow (Graves’ disease)
Il s’agit de la cause la plus fréquente d’hyperthyroïdie chez la femme jeune.
Elle atteint 1,9 % des femmes et 0,4 % des hommes (soit 1 % de la population).
Les caractéristiques de cette maladie sont les suivantes :
- c’est une maladie auto-immune due à des anticorps stimulant le récepteur de la TSH ;
- elle est parfois associée à d’autres maladies auto-immunes, chez le propositus ou dans la famille ;
- elle évolue soit sous forme d’un épisode unique (40 à 50 % des cas) soit récidivant (50 à 60 % des cas).
Particularités cliniques
Aux signes de thyrotoxicose, présents à des degrés divers, s’associent dans les formes typiques :
- un goitre (fig. 1) d’importance variable, diffus, homogène, élastique, vasculaire (présence d’un souffle à l’auscultation de la thyroïde ou d’un thrill à la palpation) ;
________________________________________________________________________________
Fig. 1
Goitre de maladie de Basedow.
(Source : CEEDMM, 2021.)

________________________________________________________________________________
- des manifestations oculaires (orbitopathie ou ophtalmopathie : fig. 2) spécifiques de la maladie, mais inconstantes cliniquement (environ 50 % des cas, surtout chez les fumeurs) dues à une inflammation des muscles orbitaires (myosite), des tissus péri-oculaires et de la graisse rétro-orbitaire ; qui peuvent précéder, accompagner ou suivre la thyrotoxicose; sans relation avec le degré de thyrotoxicose, mais liées à la présence d’anticorps anti-récepteurs de la TSH.
________________________________________________________________________________
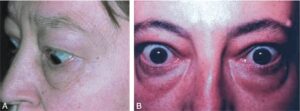
Fig. 2
Orbitopathie basedowienne.
Asynergie oculopalpébrale (A), rétraction (B) et œdèmes (A et B) palpébraux.
(Source : CEEDMM, 2021.)
________________________________________________________________________________
Les manifestations ophtalmologiques peuvent comprendre à des degrés variables les signes suivants :
- une rétraction palpébrale et/ou une asynergie occulopalpébrale ;
- des signes inflammatoires : hyperhémie conjonctivale avec larmoiement, picotements, photophobie ;
- une exophtalmie (protrusion du globe oculaire, bilatérale mais souvent asymétrique, réductible dans les formes non compliquées) ;
- un œdème des paupières ;
- une inflammation de la conjonctive avec chémosis ;
- une limitation du mouvement du regard par atteinte d’un ou plusieurs muscles, pouvant occasionner une diplopie.
Les signes de gravité, tels qu’une orbitopathie maligne (avec diminution de l’acuité visuelle, souffrance du nerf optique), constituent une urgence à prendre en charge en centre spécialisé.
L’orbitopathie basedowienne peut mettre en jeu le pronostic visuel.
Sont de mauvais pronostic :
- une exophtalmie importante, non réductible, avec inocclusion palpébrale (risque d’ulcération cornéenne) ;
- la paralysie complète d’un ou plusieurs muscles (par rétraction musculaire) ;
- l’atteinte du nerf optique par compression à l’apex orbitaire se manifestant par une baisse de l’acuité visuelle (neuropathie optique).
La collaboration d’un ophtalmologiste est indispensable dans tous les cas. En cas de signes de gravité et notamment de baisse de l’acuité visuelle faisant craindre une neuropathie optique, la consultation doit etre demandée en urgence (dans les 48 heures).
Dans les formes importantes, l’imagerie par IRM permet de mesurer le degré de protrusion, de visualiser l’hypertrophie des muscles et de la graisse rétro-orbitaires et d’apprécier le risque de compression du nerf optique ainsi que son caractère évolutif (hypersignal en IRM).
Diagnostic
Lorsqu’il existe des manifestations oculaires spécifiques, le diagnostic de maladie de Basedow est certain. En ce cas, la mesure des anticorps anti-récepteurs de la TSH (TRAK) n’est pas indispensable pour le diagnostic mais utile pour apprécier l’importance du phénomène auto-immun. En l’absence de manifestations orbitaires, le diagnostic repose en première intention sur la mesure des TRAK : un titre élevé permet d’affirmer la maladie de Basedow.
En revanche :
- le titre initial n’a pas d’intérêt pronostique pour estimer le risque de rechute ;
- il est sans intérêt d’en suivre l’évolution en cours de traitement ;
- en fin de traitement médicamenteux par antithyroïdien de synthèse, un titre élevé d’anticorps anti-récepteurs de TSH est un facteur prédisposant à la rechute, tandis que leur disparition ne permet pas d’affirmer la guérison.
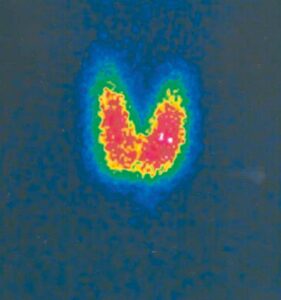
Lorsque le titre des anticorps anti-récepteurs de TSH est bas ou le dosage non disponible, la scintigraphie est le meilleur examen diagnostique. Elle montre une hyperfixation diffuse et homogène de l’isotope (fig. 3).
________________________________________________________________________________
Fig. 3
Aspect scintigraphique d’une maladie de Basedow. Hyperfixation homogène diffuse.
(Source : CEEDMM, 2021.)
________________________________________________________________________________
L’échodoppler thyroïdien peut constituer une alternative, notamment en cas de grossesse. Il retrouve une glande globalement hypoéchogène et très vascularisée.
2 Autres hyperthyroïdies auto-immunes
Thyroïdite du post-partum
Elle touche environ 5 à 10 % des femmes dans les semaines suivant l’accouchement, mais passe souvent inaperçue. Elle peut récidiver après chaque grossesse.
Elle se manifeste par une hyperthyroïdie transitoire (avec scintigraphie « blanche » — en raison de la lyse de certains thyréocytes qui provoque un relargage dans la circulation des hormones thyroïdiennes préformées qui freinent la TSH), suivie d’une hypothyroïdie le plus souvent transitoire.
Elle s’accompagne d’anticorps anti-thyroperoxydase très positifs sans anticorps anti-récepteurs de la TSH.
Thyroïdite de Hashimoto
Elle peut être responsable dans sa phase initiale, quoique très rarement, d’une hyperthyroïdie (cf. Item 241 et Item 243). Le tableau diffère de celui de la maladie de Basedow :
- goitre irrégulier et très ferme, pseudo-nodulaire ;
- absence d’anticorps anti-récepteurs de la TSH ;
- présence d’anticorps anti-thyroperoxydase à un titre élevé.
B Nodules thyroïdiens hypersécrétants
Ces nodules (cf. Item 241 – Goitre, nodules thyroïdiens et cancers thyroïdiens) constituent la première cause d’hyperthyroïdie chez le sujet âgé. Ils se traduisent par un syndrome de thyrotoxicose pur, sans atteinte oculaire. Il n’est pas rare qu’ils soient révélés par une complication cardiaque.
1 Goitre multinodulaire toxique
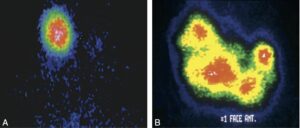
Le goitre multinodulaire toxique (fig. 4) constitue l’évolution naturelle des goitres multinodulaires anciens.
________________________________________________________________________________
Fig. 4
Scintigraphie thyroïdienne dans les goitres autonomisés.
A. Adénome toxique (dit « extinctif »). Seul le nodule hyperfonctionnel est visualisé, le reste du parenchyme thyroïdien est « éteint » en raison de la TSH freinée. B. Goitre multinodulaire toxique. Alternance de plages hypo- et hyperfonctionnelles. Pour l’interprétation de l’examen, il est préférable de disposer d’une échographie permettant de différencier au sein des zones hypofonctionnelles les nodules « froids » du parenchyme sain freiné.
(Source : CEEDMM, 2021.)
________________________________________________________________________________
Ses caractéristiques sont les suivantes :
- l’hyperthyroïdie peut être déclenchée par un apport massif d’iode (examen avec produit de contraste iodé, médicament) ;
- l’examen clinique montre un goitre multinodulaire, confirmé par l’échographie ;
- la scintigraphie, si elle est pratiquée, montre une alternance de plages chaudes et froides (en « damier ») (fig. 4).
2 Adénome toxique
Les caractéristiques de l’adénome toxique sont les suivantes :
- l’examen clinique peut permettre de palper un nodule unique, tissulaire ou partiellement kystique à l’échographie ;
- la scintigraphie est nécessaire au diagnostic (fig. 4 et cf. fig. 11 de l’Item 241) : hyperfixation de l’isotope au niveau du nodule tandis que le reste du parenchyme est hypofixant ou froid (ou « éteint »), en raison de la diminution de la TSH.
C Hyperthyroïdies iatrogènes
1 Iode
Les produits de contraste iodés et surtout un médicament antiarythmique, l’amiodarone (Cordarone®, à 75 mg d’iode/cp.), peuvent être responsables d’une thyrotoxicose. Leur gravité est liée au terrain (patients fragiles sur le plan cardiaque).
L’amiodarone induit une saturation très prolongée (plusieurs mois) et une dysthyroïdie chez 10 % des patients traités.
Deux mécanismes sont possibles :
- effet de l’apport brutal d’iode sur une pathologie thyroïdienne nodulaire préexistante : la thyroïde est dystrophique et hypervascularisée à l’échographie, la scintigraphie montre des zones de fixation au niveau des structures actives malgré la saturation ; cette forme est appelée type I, ou forme fonctionnelle (excès de synthèse) ;
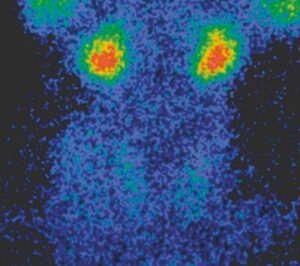
- effet toxique de l’iode sur les thyréocytes entraînant une lyse des cellules thyroïdiennes et une thyroïdite: la thyroïde est habituellement d’aspect clinique normal, l’échographie montre une glande hypoéchogène homogène et la scintigraphie est blanche (fig. 5) ; cette forme est appelée type II, ou forme lésionnelle (relargage des hormones thyroïdiennes préformées stockées dans la colloïde).
________________________________________________________________________________
Fig. 5
Scintigraphie blanche en cas de thyroïdite induite par l’iode.
La fixation thyroïdienne est absente. L’hyperthyroïdie n’est pas due à un hyperfonctionnement thyroïdien mais à une lyse cellulaire du fait de la thyroïdite. La fixation haut située correspond à l’accumulation physiologique du traceur dans les glandes salivaires.
(Source : CEEDMM, 2021.)
________________________________________________________________________________
________________________________________________________________________________
À noter
Les hyperthyroïdies à l’amiodarone ne doivent pas être confondues avec le profil hormonal habituel sous ce traitement : T4 libre élevée (par inhibition de la désiodation de la T4) mais T3 libre normale et TSH normale.
Dans la mesure du possible, il faut éviter les produits de contraste et les médicaments iodés chez les patients porteurs de goitres nodulaires.
Un bilan thyroïdien est indispensable avant le début de traitement par amiodarone (+++).
________________________________________________________________________________
2 Immunomodulateurs
L’interféron et surtout, actuellement, les immunothérapies de plus en plus utilisées dans le traitement des cancers peuvent induire des thyroïdites se manifestant souvent par une phase d’hyperthyroïdie suivie d’hypothyroïdie.
3 Hormones thyroïdiennes
La thyrotoxicose dite « factice » est due à une prise d’hormones thyroïdiennespar le patient dans un but d’amaigrissement ou cachée au médecin dans un contexte psychiatrique. Elle est devenue rare. Il n’y a pas de goitre. La scintigraphie est blanche et le dosage de la thyroglobuline, effondrée, traduit le freinage de la glande.
Plus fréquemment, l’hyperthyroïdie est due à la mauvaise adaptation d’un traitement substitutif pour une hypothyroïdie.
D Thyroïdite subaiguë de De Quervain
La thyroïdite subaiguë est une affection d’origine virale, atteignant généralement toute la glande mais pouvant aussi être localisée, et qui se traduit par un état inflammatoire initial dans un contexte grippal, avec goitre dur et douloureux, fièvre, augmentation importante de la CRP.
Elle peut s’accompagner d’une phase initiale d’hyperthyroïdie (par lyse des cellules), suivie d’une phase d’hypothyroïdie, puis récupération en 2 ou 3 mois.
Le diagnostic est essentiellement clinique (palpation du goitre dur et douloureux), mais peut être aidé par la scintigraphie dans les cas difficiles (absence de fixation) voire par l’échographie (aspect hypoéchogène).
E Thyrotoxicose gestationnelle transitoire
Il s’agit d’une situation fréquente : 2 % des grossesses. Elle est due à l’effet stimulant de l’hCG sur le récepteur de la TSH. Elle se manifeste au premier trimestre de la grossesse (en rapport avec le pic de sécrétion d’hCG qui survient vers 10 SA) par :
- une tachycardie ;
- l’absence de prise de poids.
Elle s’accompagne dans les formes sévères de vomissements (hyperemesis gravidarium) et régresse spontanément en seconde partie de gestation.
Elle passe souvent inaperçue et relève d’un traitement symptomatique (repos, réhydratation). Elle est à distinguer d’une maladie de Basedow (absence d’anticorps anti-récepteurs de la TSH).
F Causes rares
Parmi ces autres causes rares, deux causes de thyrotoxicose avec TSH inadaptée (normale ou parfois élevée) sont à signaler : le syndrome de résistance aux hormones thyroïdiennes (mutation du récepteur β aux hormones thyroïdiennes) et l’adénome hypophysaire (cf. Item 244) sécrétant de la TSH (adénome thyréotrope) ; le profil hormonal très inhabituel doit faire rechercher ces deux étiologies.
IV Formes cliniques des thyrotoxicoses selon le terrain
A Chez l’enfant
Il s’agit généralement d’une maladie de Basedow. Les manifestations sont, en général, une avance staturale et de la maturation osseuse avec manifestations d’hyperactivité invalidantes pour la scolarité.
B Chez la femme enceinte
Il s’agit d’une situation non exceptionnelle : thyrotoxicose gestationnelle (2 % des grossesses) ou maladie de Basedow (0,2 % des grossesses).
En cas de maladie de Basedow chez la femme enceinte, deux problèmes peuvent se poser :
- le passage transplacentaire d’anticorps anti-récepteurs de TSH peut créer une hyperthyroïdie fœtale et néonatale ; ces anticorps peuvent persister après traitement radical préalable de la mère par chirurgie ou iode 131Iet doivent être recherchés même si la maladie est apparemment guérie ;
- le passage transplacentaire des antithyroïdiens de synthèse peut créer un goitre et/ou une hypothyroïdie chez le fœtus : s’ils doivent être utilisés chez une femme enceinte, c’est à la posologie la plus faible possible et en évitant au premier trimestre certains antithyroïdiens de synthèse potentiellement tératogènes (méthimazole et apparentés, cf. infra).
L’hyperthyroïdie de la femme enceinte n’est pas une cause d’interruption thérapeutique de grossesse, mais il est préférable d’éviter cette situation par une contraception efficace chez la jeune femme basedowienne. Si la grossesse se produit chez une femme hyperthyroïdienne, le suivi doit être organisé en milieu spécialisé (prise en charge maternelle spécifique, repérage des manifestations de dysthyroïdie chez le fœtus et recherche d’un goitre à l’échographie).
C Chez la personne âgée
La thyrotoxicose peut évoluer à bas bruit et se manifester uniquement par une altération massive de l’état général, avec fonte musculaire sévère, cachexie et insuffisance cardiaque (forme apathique).
Une thyrotoxicose, même minime et peu symptomatique, peut suffire à déclencher des troubles du rythme et/ou une insuffisance cardiaque. Il faut donc penser à cette affection dans ces situations. Il s’agit le plus souvent d’un goitre multinodulaire toxique ou d’un adénome toxique dont la décompensation brutale en cardiothyréose après injection d’un produit de contraste iodé (scanner) est fréquente.
La figure 6 récapitule le diagnostic étiologique devant une thyrotoxicose.
________________________________________________________________________________
Fig. 6
Diagnostic d’une hyperthyroïdie : arbre décisionnel.
(Source : CEEDMM, 2021.)
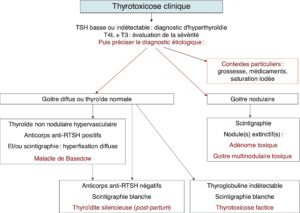
________________________________________________________________________________
V Traitement des thyrotoxicoses
Les thyrotoxicoses sont habituellement traitées en ambulatoire, mais il faut identifier les situations urgentes nécessitant une prise en charge immédiate, voire une hospitalisation.
________________________________________________________________________________
Les situations urgentes sont :
- une crise aiguë thyrotoxique ;
- une cardiothyréose chez une personne âgée ou atteinte de maladie cardiaque ;
- une orbitopathie maligne ;
- une forme cachectisante du vieillard.
________________________________________________________________________________
A Moyens thérapeutiques
1 Non spécifiques
Les moyens non spécifiques sont :
- le repos (arrêt de travail éventuel en fonction du retentissement de la maladie) ;
- les bêtabloquants, avec respect des contre-indications habituelles : ils agissent rapidement et permettent d’attendre l’effet des traitements spécifiques ; le propranolol (Avlocardyl®) est souvent choisi car il est non cardiosélectif — il réduit la tachycardie mais aussi les tremblements ;
- les sédatifs sont parfois nécessaires ;
- une contraception efficace chez la femme en âge de procréer.
2 Spécifiques
Antithyroïdiens de synthèse (ATS)
- Méthimazole et apparentés :
- carbimazole (Néomercazole®) ;
- méthimazole (Thyrozol®).
- Thio-uraciles :
- propylthio-uracile(Propylex®) ;
- benzylthio-uracile (Basdène®).
Leur effet est purement suspensif, en inhibant la synthèse des hormones thyroïdiennes. Les posologies dépendent de l’intensité clinique et biologique de l’hyperthyroïdie.
Leur mécanisme d’action repose sur le blocage de la thyroperoxydase (TPO). Les ATS n’empêchent pas la sécrétion des hormones thyroïdiennes déjà synthétisées et stockées dans les vésicules colloïdes. Un délai de 10 à 15 jours est donc nécessaire pour voir apparaître le bénéfice clinique.
Les posologies initiales sont habituellement de 20 à 40 mg par jour de Néomercazole® ou 15 à 30 mg de thiamazole ou 200 à 400 mg par jour de propylthio-uracile (prescrit en cas d’intolérance aux autres ATS ou de grossesse) pendant 4 à 6 semaines, suivies de doses dégressives (méthode de titration). Il est possible aussi de maintenir la dose d’ATS inchangée en ajoutant de la L-T4 pour obtenir l’euthyroïdie (méthode « block and replace »). Ces méthodes sont équivalentes en termes d’efficacité et de résultats à long terme.
Les effets secondaires sont résumés dans le tableau 2. On distingue des effets indésirables mineurs, notamment des allergies cutanées pouvant conduire à un changement de molécule et ne contre-indiquant pas la poursuite des ATS (éventuellement sous antihistaminique), et les effets indésirables graves avec surtout l’agranulocytose, de survenue brutale (phénomène immunoallergique), rare (0,1 % de tous les traitements), contre-indiquant par la suite tous les ATS.
________________________________________________________________________________
Tableau 2
Effets indésirables des antithyroïdiens de synthèse. (Source : CEEDMM, 2021.)
| Communs (5–15 %) | Rashs cutanés et urticaire
Arthralgie Leuconeutropénie transitoire Alopécie Perturbations mineures des fonctions hépatiques, n’imposant pas l’arrêt de l’ATS |
| Rares et sévères (< 1 %) | Agranulocytose aiguë (0,2–0,5 %)
Hypoplasie médullaire Hépatite cytolytique (dérivés thio-uraciles) Hépatite rétentionnelle (imidazolés) Vascularites allergiques liées aux ANCA Pancréatite Hypoglycémies par anticorps anti-insuline |
________________________________________________________________________________
La surveillance recommandée consiste :
- pour s’assurer d’un retour à l’euthyroïdie : doser la T4 libre à la 3e ou 4e semaine (la TSH peut rester basse longtemps par inertie thyréotrope) ; une fois l’euthyroïdie obtenue, la surveillance repose sur le dosage de la TSH tous les 3 mois pendant la durée du traitement médical ;
- pour dépister l’agranulocytose : surveiller la NFS tous les 10 jours pendant les deux premiers mois, avertir le patient et mentionner sur l’ordonnance d’arrêter le traitement et de faire une NFS en urgence en cas de fièvre et de signes infectieux (angine).
________________________________________________________________________________
Agranulocytose aux antithyroïdiens de synthèse
Une neutropénie modérée (< 1,5 G/l) peut accompagner une hyperthyroïdie (NFS de référence).
Dépistage de l’agranulocytose par NFS régulière les deux premiers mois du traitement.
NFS si fièvre, signes pharyngés (angine) sous antithyroïdiens de synthèse.
- Conduite à tenir : neutrophiles < 0,8 G/l (consensus de la SFE, 2016) :
- arrêt des ATS ;
- suivi.
- Conduite à tenir : neutrophile < 0,5 G/l → Agranulocytose avec risque infectieux majeur :
- hospitalisation urgente en milieu protégé ;
- arrêt définitif des ATS ;
- antibiothérapie large ;
- facteur de croissance hématopoïétique, G-CSF(Granulocyte-Colony Stimulating Factor), non obligatoire ;
- suivi de la récupération.
________________________________________________________________________________
Traitement chirurgical
- Thyroïdectomie totale en cas de maladie de Basedow après une préparation médicale par ATS ayant permis d’obtenir l’euthyroïdie pour éviter une crise toxique postopératoire. Le risque de lésion des parathyroïdes et des nerfs récurrents est faible avec un chirurgien entraîné à cette chirurgie, mais n’est pas nul (1 à 4 %). En avertir le patient.
- Thyroïdectomie totale en cas de goitre multinodulaire toxique après une préparation médicale courte si nécessaire (pas de risque de crise toxique) ; même risque parathyroïdien et récurrentiel.
- Lobectomie du côté de la lésion en cas d’adénome toxique, après une préparation médicale courte si nécessaire.
Traitement par radio-iode (131I)
Ce traitement a pour but de détruire la thyroïde ou les zones hyperactives par irradiation interne ciblée. Il s’agit d’un traitement très efficace, non invasif, sans danger (pas de risque génétique ou de cancérisation secondaire démontré). Il est contre-indiqué chez la femme enceinte (faire un dosage d’hCG avant l’administration). Une contraception efficace est ensuite préconisée pendant 6 mois chez la femme jeune. Le traitement peut être effectué en ambulatoire — la législation française l’autorise pour des activités d’131I < 20 mCi ou 740 Mbq —, mais des consignes de radioprotection sont données pour éviter une irradiation de l’entourage. Un délai de 1 à 3 mois est nécessaire à son action. Il conduit à une hypothyroïdie définitive. En cas de maladie de Basedow, il fait courir le risque d’aggravation de l’orbitopathie (par lyse des cellules thyroïdiennes et libération d’antigènes) ainsi que de majoration du titre des anticorps anti-récepteurs de la TSH, qui limite son utilisation en cas de projet de grossesse à court terme (< 2 ans).
B Indications
Les indications sont fonction de l’étiologie.
1 Maladie de Basedow
La première étape est toujours de restaurer l’euthyroïdie par un traitement antithyroïdien de synthèse. L’indication thérapeutique (traitement médical pendant 12 à 18 mois ou traitement radical par chirurgie ou iode radioactif) doit être ensuite discutée avec le patient, en lui expliquant les avantages et inconvénients des différentes solutions thérapeutiques.
Aucun traitement de la maladie de Basedow n’est parfait puisqu’aucun n’agit sur la cause de la maladie. Les avantages et les inconvénients des traitements sont résumés dans le tableau 3.
________________________________________________________________________________
Tableau 3
Avantages et inconvénients des différents traitements de la maladie de Basedow. (Source : CEEDMM, 2021.)
| Avantages | Inconvénients | |
| Traitement médical par ATS | Non invasif
Rémission (40–50 %) Coût |
Taux de rechute élevé
Longueur du traitement |
| Iode 131 | Non invasif
Efficace Faible taux de récidive |
Délai d’action
Délai avant grossesse Hypothyroïdie définitive Risque de majoration du taux des TRAK et d’accentuation d’une orbitopathie |
| Chirurgie | Rapidité d’effet
Efficacité |
Équipe chirurgicale entraînée
Possibles complications postopératoires Hypothyroïdie définitive |
________________________________________________________________________________
Le traitement médical est souvent proposé en cas de première poussée de maladie de Basedow. Il doit être poursuivi 12 à 18 mois. Chez l’enfant et l’adolescent, le risque de récidive est plus important, ce qui nécessite des traitements prolongés de 2 à 4 ans.
En dehors de la grossesse, l’ATS recommandé est le carbimazole ou son apparenté le méthimazole. Après traitement médical bien conduit par ATS, une rechute survient dans 40 à 50 % des cas.
Si une rechute survient, on propose souvent un traitement radical, par chirurgie ou iode radioactif, qui entraînera une hypothyroïdie définitive. La chirurgie est plus volontiers proposée en cas de goitre important ou nodulaire, de désir de grossesse dans un délai proche, d’orbitopathie modérée à sévère, tandis que l’iode radioactif est plus souvent utilisé dans les formes récidivantes, non compliquées. Des traitements ATS au long cours à faible dose peuvent aussi être proposés.
Dans tous les cas, la surveillance des patients doit être prolongée : des récidives ou une hypothyroïdie peuvent survenir des années après l’épisode initial.
2 Adénome toxique et goitre multinodulaire toxique
Le traitement médical seul ne peut obtenir la guérison (pas de rémission spontanée). Les traitements possibles sont (cf. Item 241 – Goitre, nodules thyroïdiens et cancers thyroïdiens) :
- la chirurgie en cas de goitre important ou de nodule suspect ;
- l’iode 131
Le risque d’hypothyroïdie secondaire est moindre que dans la maladie de Basedow, car le reste du parenchyme est « éteint » par l’adénome toxique et ne fixe donc pas l’iode 131I.
3 Hyperthyroïdies induites par l’amiodarone
Leur traitement est difficile et les patients doivent bénéficier d’une prise en charge spécialisée.
L’arrêt de l’amiodarone ne corrige pas l’hyperthyroïdie car l’accumulation dans les tissus persiste 9 à 12 mois après l’arrêt du traitement.
Les bêtabloquants et les sédatifs sont toujours utiles.
Le choix du traitement selon le mécanisme (type I : ATS ; type II : corticoïdes) doit être discuté en milieu spécialisé.
4 Thyroïdite subaiguë
Le traitement de la maladie est généralement symptomatique (antalgiques, antipyrétiques). Le traitement anti-inflammatoire non stéroïdien ou corticoïde est utilisé dans les formes importantes.
C Traitement des formes particulières
1 Cardiothyréose
Traitement symptomatique
L’hospitalisation est souhaitable chez les personnes âgées et/ou à l’état cardiaque précaire. La prise en charge cardiologique s’effectue en collaboration avec le cardiologue.
Les anticoagulants sont nécessaires en cas de trouble du rythme. Dans le cas d’une aggravation d’une insuffisance coronaire, les bêtabloquants constituent une bonne indication.
Il n’y a pas d’indication de traitement spécifique du trouble du rythme (cardioversion, ablation) tant que l’hyperthyroïdie persiste (risque de récidive).
Traitement de la thyrotoxicose
Il est indispensable et repose sur l’utilisation d’antithyroïdiens de synthèse à fortes doses, jusqu’à obtention de l’euthyroïdie puis traitement définitif radical, chirurgie ou radio-iode selon le terrain et les pathologies associées.
2 Crise aiguë thyrotoxique
La crise aiguë thyrotoxique nécessite :
- une hospitalisation en unité de soins intensifs ;
- des mesures générales de réanimation (lutte contre l’hyperthermie, la déshydratation) ;
- un ATS à forte dose par sonde gastrique ;
- du propranolol par voie veineuse ;
- des corticoïdes par voie veineuse, voire des échanges plasmatiques ;
- l’iode à forte dose après 24 heures d’ATS (effet inhibiteur de l’iode type Lugol à forte dose sur la sécrétion des hormones thyroïdiennes).
Tous ces traitements doivent être menés en milieu spécialisé.
3 Orbitopathie
Le traitement antithyroïdien n’a aucun effet direct sur l’orbitopathie, qui n’est pas due à la thyrotoxicose, mais l’obtention de l’euthyroïdie en évitant le passage en hypothyroïdie peut améliorer l’état orbitaire. L’arrêt du tabac est indispensable. Une collaboration avec un ophtalmologiste est indispensable.
Les moyens thérapeutiques sont résumés dans le tableau 4. L’orbitopathie simple nécessite de petits moyens : collyres protecteurs, port de verres teintés ; il est conseillé de dormir avec la tête surélevée ; prismes en cas de diplopie.
________________________________________________________________________________
Tableau 4
Traitement de l’orbitopathie.
Traitement en collaboration avec un ophtalmologiste. (Source : CEEDMM, 2021.)
| Stades | Traitement |
| Tous stades | Restauration et maintien de l’euthyroïdie
Arrêt du tabac Protection de la cornée (larmes artificielles…) Petits moyens (lunettes teintées, prismes) |
| Formes minimes | Surveillance |
| Formes moyennes | Corticothérapie orale et/ou radiothérapie orbitaire |
| Formes sévères | Bolus de corticoïdes IV ou décompression orbitaire
Immunomodulateurs en évaluation |
| Séquelles | Chirurgie correctrice |
________________________________________________________________________________
L’orbitopathie maligne nécessite une décision thérapeutique en milieu spécialisé. On dispose de :
- corticothérapie à forte dose (1 à 2 mg/kg) puis à dose dégressive : le traitement peut être commencé par des bolus de corticoïdes IV ;
- radiothérapie orbitaire ;
- chirurgie de décompression ;
- biothérapies prometteuses en évaluation ;
- chirurgie plastique et reconstructive en cas de séquelles importantes et après l’épisode inflammatoire.
4 Hyperthyroïdie chez la femme enceinte
Elle doit être traitée et surveillée en milieu spécialisé pour trouver un équilibre entre le risque de l’hyperthyroïdie maternelle et celui de l’hypothyroïdie fœtale iatrogène — d’où la nécessité d’évaluer le risque d’hyperthyroïdie fœtale.
Suivi obstétrical et endocrinologique rapproché et en alternance.
Thyrotoxicose gestationnelle transitoire
Elle nécessite le repos au calme et, éventuellement, des bêtabloquants en attendant la régression spontanée.
Maladie de Basedow
Les ATS passent la barrière placentaire et la thyroïde fœtale est fonctionnelle à partir de la 20e semaine.
Les formes mineures demandent des moyens adjuvants (repos) en attendant sous surveillance étroite une rémission spontanée, qui se produit souvent en seconde partie de grossesse.
Pour les formes plus importantes, on emploie les ATS à faible dose de façon à maintenir la T4 libre à la limite supérieure de la normale. Le propylthio-uracile est préféré au Néomercazole® dont le risque tératogène (6e à 10e semaines de grossesse) est supérieur. L’emploi du propranolol est possible.
Dans les formes graves, la thyroïdectomie est possible à partir du deuxième trimestre, après une préparation médicale ; elle est exceptionnellement indiquée :
- dans tous les cas : surveillance rapprochée de la mère (2 semaines) : dosage des hormones, des anticorps ;
- surveillance rapprochée du fœtus par échographie pour dépister une hyperthyroïdie fœtale (tachycardie, goitre, avance de maturation osseuse) par passage transplacentaire d’anticorps ou un goitre fœtal par passage transplacentaire d’ATS à partir de la 22e semaine de grossesse ;
- après l’accouchement : surveillance de la mère : risque de rebond de l’hyperthyroïdie ;
- surveillance du nouveau-né : thyrotoxicose néonatale ou hypothyroïdie iatrogène.
Les ATS sont sécrétés dans le lait (le propylthio-uracile moins que le Néomercazole®) mais à faibles doses : l’allaitement est donc possible sans dommage. Son autorisation doit être soumise à un avis spécialisé.
________________________________________________________________________________
Points-clés
- Le premier examen devant une clinique évocatrice est le dosage de TSH suivi de T4L.
- Les examens à visée étiologique sont prescrits en fonction de la clinique.
- Les complications notamment cardiaques peuvent être au premier plan, parfois mêmes révélatrices surtout chez le sujet âgé.
- La grossesse nécessite une prise en charge pluridisciplinaire.
- L’orbitopathie basedowienne nécessite une prise en charge pluridisciplinaire.
________________________________________________________________________________
© CEEDMM – Août 2022.
