Item 240 – Hypoglycémie chez l’adulte et l’enfant
________________________________________________________________________
Situations de départ
- 21 Asthénie.
- 24 Bouffées de chaleur.
- 25 Hypersudation.
- 26 Anomalies de la croissance staturo-pondérale.
- 50 Malaise/perte de connaissance.
- 57 Prise de poids.
- 113 Puberté précoce ou retardée.
- 118 Céphalée.
- 138 Anomalie de la vision.
- 143 Diplopie.
- 165 Palpitations.
- 209 Hypoglycémie.
- 279 Consultation de suivi d’une pathologie chronique.
- 328 Annonce d’une maladie chronique.
________________________________________________________________________________
________________________________________________________________________________
Hiérarchisation des connaissances
________________________________________________________________________________
| Rang | Rubrique | Intitulé | Descriptif |
| B | Physiopathologie | Connaître les mécanismes de régulation de la glycémie | |
| B | Symptômes | Connaître les signes cliniques de l’hypoglycémie | Différencier les signes neuroglucopéniques et adrénergiques |
| A | Identifier une urgence | Savoir reconnaître un coma hypoglycémique | |
| A | Étiologie | Connaître les médicaments du diabète pouvant provoquer une hypoglycémie chez le diabétique | |
| A | Étiologie | Connaître les principales étiologies d’hypoglycémie organique | Médicaments, insuffisances (hépatique, rénale, surrénale) |
| A | Identifier une urgence | Planifier la prise en charge, mesures urgentes chez l’adulte et l’enfant
|
|
Seules les hypoglycémies chez l’adulte sont traitées dans ce chapitre. Nous renvoyons le lecteur au Référentiel de Pédiatrie pour ce qui concerne les hypoglycémies chez l’enfant.
________________________________________________________________________________
Hypoglycémie chez l’adulte et l’enfant
- Introduction
- Définition
- Physiopathologie
- Symptômes d’hypoglycémie
- Étiologie
I Introduction
Le diagnostic d’une hypoglycémie est généralement aisé dans le contexte du diabète traité par insuline (cf. Item 247 – Diabète sucré de types 1 et 2 de l’enfant et de l’adulte), sulfonylurées (sulfamides hypoglycémiants) ou glinides. Les hypoglycémies postprandiales immédiates, réactives, après chirurgie du pylore ou surtout après chirurgie de restriction de l’estomac sont également de diagnostic facile.
En dehors de ce contexte, le diagnostic peut être difficile. Il est souvent porté par excès, en particulier chez des patients qui viennent en consultation avec la ferme conviction d’avoir des « hypoglycémies ». Cela peut conduire à la réalisation d’examens inutiles, coûteux et non dépourvus de risques. Ainsi, les « hypoglycémies » dites fonctionnelles — manifestations neurovégétatives en l’absence d’hypoglycémie, éventuellement rythmées par la prise alimentaire — restent un diagnostic incertain, qu’on ne devrait pas évoquer en l’absence d’hypoglycémie veineuse documentée.
La démarche diagnostique devant une symptomatologie évocatrice d’hypoglycémie chez un sujet non diabétique demande par conséquent beaucoup de rigueur tant à l’étape du diagnostic positif de l’hypoglycémie qu’à celle du diagnostic étiologique. L’étape du diagnostic étiologique est dominée par la recherche d’un insulinome, cause la plus fréquente des hypoglycémies organiques de l’adulte.
II Définition
Le diagnostic d’hypoglycémie repose sur la constatation simultanée de signes de neuroglucopénie et d’une glycémie veineuse (et pas seulement capillaire) basse, ainsi que sur la correction des symptômes lors de la normalisation de la glycémie : c’est la triade de Whipple. Dans cette définition, deux points méritent l’attention :
- les symptômes et la glycémie basse doivent être simultanés. Ainsi, une glycémie basse isolée ne suffit pas à porter le diagnostic. En effet, la glycémie veineuse normale d’un sujet sain après 72 heures de jeûne peut atteindre chez certains sujets 0,40 g/l (essentiellement chez des jeunes femmes minces). Il faut cependant noter que chez certains patients présentant des hypoglycémies à répétition dans le cadre d’hypoglycémies organiques, des mécanismes d’adaptation se mettent en place et des valeurs basses pathologiques de glycémie peuvent ne pas s’accompagner des signes cliniques habituels ;
- les symptômes spécifiques de neuroglucopénie doivent être différenciés de ceux, peu spécifiques et inconstants, de la réaction adrénergique qui précèdent et accompagnent l’hypoglycémie.
Le niveau seuil de glycémie habituellement retenu pour le diagnostic d’une hypoglycémie en dehors du diabète est de 0,50 g/l [2,75 mmol/l].
Chez le diabétique, la valeur retenue est de 0,70 g/l [3,9 mmol/l].
III Physiopathologie
Plusieurs systèmes hormonaux participent au maintien de la glycémie entre 0,60 et 0,90 g/l [3,3 à 5,0 mmol/l] à jeun et 1,20 à 1,30 g/l [6,7 à 7,2 mmol/l] après les repas. Lors d’un jeûne prolongé, la glycémie baisse et le cerveau utilise d’autres substrats, essentiellement les corps cétoniques.
Les principales hormones qui ont un effet significatif sur la glycémie sont :
- l’insuline, principal facteur hypoglycémiant, dont la concentration s’élève après le repas et diminue pendant le jeûne ;
- les facteurs de croissance apparentés à l’insuline, IGF-1 et IGF-2, dont l’effet hypoglycémiant n’est significatif que pour des concentrations très fortes, pharmacologiques ou tumorales ;
- les hormones dites de contre-régulation, qui ont un effet hyperglycémiant :
- le glucagon ;
- l’hormone de croissance (GH) ;
- les catécholamines ;
- le cortisol ;
- plus accessoirement, la somatostatine.
Lors de la baisse de la glycémie induite par une injection d’insuline chez des témoins, on observe une graduation selon la profondeur de l’hypoglycémie, avec successivement :
- le glucagon, l’adrénaline et l’hormone de croissance sont d’abord sécrétés, puis enfin le cortisol ;
- les symptômes apparaissent lorsque la glycémie baisse en dessous de 0,55 g/l [3 mmol/l] et les troubles cognitifs en dessous de 0,35 g/l [2 mmol/l].
Lors de la répétition des épisodes d’hypoglycémie, en particulier chez le diabétique traité par insuline, les seuils de sécrétion des hormones de contre-régulation s’abaissent et les symptômes neurovégétatifs s’atténuent ou sont retardés, de sorte que les symptômes de dysfonction cérébrale sont au premier plan.
Une hypoglycémie chez l’adulte peut être la conséquence :
- d’une sécrétion inappropriée d’insuline ;
- ou, plus rarement :
- d’un défaut de sécrétion d’une des hormones de contre-régulation, en particulier le cortisol ;
- d’un déficit de néoglucogenèse(insuffisance hépatique ou rénale sévère) ;
- d’un défaut de substrat (cachexie).
IV Symptômes d’hypoglycémie
A Signes adrénergiques
Ce sont les signes de la réaction adrénergique (neurovégétative) à l’hypoglycémie :
- anxiété, tremblements, sensation de chaleur ;
- nausées ;
- sueurs ;
- pâleur ;
- tachycardie, palpitations.
B Signes de neuroglucopénie
Ces signes sont la manifestation d’une dysfonction focale ou généralisée du système nerveux. Ils sont multiples, mais généralement similaires d’un épisode à l’autre chez un même patient :
- troubles de concentration, fatigue, troubles de l’élocution, du comportement, ou symptômes psychiatriques francs ;
- troubles moteurs, hyperactivité, troubles de la coordination des mouvements, tremblements, hémiparésie, diplopie, paralysie faciale, etc. ;
- troubles sensitifs, paresthésies d’un membre, paresthésies péribuccales ;
- troubles visuels ;
- convulsions focales ou généralisées ;
- confusion.
Ces symptômes neuroglucopéniques témoignent d’une cause organique à l’hypoglycémie. En effet les « hypoglycémies fonctionnelles » n’entraînent classiquement pas de signes neuroglucopéniques.
C Coma hypoglycémique
Au maximum, le coma hypoglycémique présente souvent les caractéristiques suivantes :
- de profondeur variable, pouvant aller jusqu’à des comas très profonds ;
- de survenue rapide, précédé des signes classiques d’hypoglycémie ;
- souvent agité, tonique ;
- avec parfois des signes d’irritation pyramidale et une hypothermie ;
- chez un patient pâle et couvert de sueurs.
Chez tout patient présentant des troubles de conscience de quelque profondeur que ce soit, il est de règle de mesurer immédiatement la glycémie.
Ces symptômes sont souvent favorisés par le jeûne et l’exercice physique ; le coma est souvent précédé de symptômes mineurs.
IV Étiologie
A Hypoglycémies chez le diabétique
Les hypoglycémies les plus fréquentes surviennent chez les diabétiques traités par de l’insuline et des hypoglycémiants oraux (insulino-sécrétagogues). Ces causes sont traitées dans l’Item 247 – Diabète sucré de types 1 et 2 de l’enfant et de l’adulte.
B Insulinomes
L’insulinome est la première cause tumorale d’hypoglycémie (+++).
Avant d’envisager cette hypothèse et de discuter la réalisation éventuelle d’une épreuve de jeûne, on évoquera et/ou éliminera les causes évidentes d’hypoglycémie organique :
- causes médicamenteuses, essentiellement chez les sujets âgés et polymédicamentés : certaines quinolones, le pentamidine, la quinine, l’indométacine… ;
- une insuffisance viscérale, en particulier hépatique ou rénale ;
- une insuffisance surrénalienne ou corticotrope méconnue (réalisation d’un test au Synacthène®) ;
- tumeur mésenchymateuse (généralement volumineuse et diagnostiquée avant l’apparition des hypoglycémies) sécrétant des facteurs hypoglycémiants.
Même si l’insulinome est une tumeur rare (moins de 5 cas par million et par an), il est la plus fréquente des tumeurs neuroendocrines fonctionnelles du pancréas (cf. Item 308 – Tumeurs neuroendocrines du pancréas).
L’insulinome est le plus souvent une tumeur de petite taille (90 % font moins de 2 cm et 30 % moins de 1 cm), ce qui rend parfois le diagnostic topographique préopératoire difficile.
Il s’agit habituellement d’une tumeur bénigne. Elle est maligne dans seulement 10 % des cas et la malignité ne peut être affirmée de façon certaine que par la présence de métastases.
Enfin, l’insulinome est souvent isolé et sporadique. Il peut cependant s’inscrire, chez 5 % des patients, dans un contexte de néoplasie endocrinienne multiple de type 1 (NEM1). Il sera alors volontiers multiple ou associé à d’autres tumeurs neuroendocrines pancréatiques sécrétantes ou non. Il faudra alors rechercher les autres atteintes extrapancréatiques de la NEM1 (hyperparathyroïdie et adénome hypophysaire en particulier).
1 Clinique
L’insulinome entraîne des épisodes d’hypoglycémie, parfois très épisodiques, chez des adultes souvent jeunes et bien portants. La symptomatologie est souvent dominée par les manifestations adrénergiques. Les signes de neuroglucopénie sont rarement au premier plan et souvent mal rapportés par le patient. L’interrogatoire doit impérativement les rechercher. Le diagnostic est ainsi souvent retardé, même chez des patients ayant de fréquents épisodes hypoglycémiques ; certains patients reçoivent pendant plusieurs années des diagnostics neurologiques ou psychiatriques divers.
Les épisodes d’hypoglycémie surviennent plus volontiers à jeun ou à l’effort. Les malaises nocturnes sont également évocateurs. La répétition des épisodes peut s’accompagner d’une prise de poids, souvent modérée, chez 30 % des patients.
2 Diagnostic
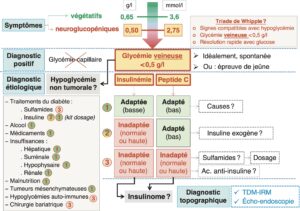
Les étapes du diagnostic sont représentées dans la figure 1.
________________________________________________________________________________
Fig. 1
Étapes du diagnostic d’une hypoglycémie.
Les chiffres 1, 2 et 3 indiquent le profil biologique attendu pour l’insulinémie et le peptide C pour les différentes causes d’hypoglycémie.
(Source : CEEDMM, 2021.)
________________________________________________________________________________
Diagnostic positif
Le diagnostic positif d’insulinome (tableau 1) repose sur la mise en évidence d’une sécrétion inappropriée d’insuline et de peptide C en présence d’une glycémie veineuse basse, lors d’une hypoglycémie spontanée ou, lorsque le prélèvement lors d’une hypoglycémie spontanée n’a pas été possible, lors d’une épreuve de jeûne. L’épreuve de jeûne de 72 heures doit impérativement être réalisée en hospitalisation sous surveillance médicale et paramédicale stricte en raison du risque élevé d’hypoglycémies graves. Lors d’une hypoglycémie veineuse inférieure à 0,45 g/l, une concentration d’insuline, de peptide C et de pro-insuline mesurable et donc inappropriée permettra d’affirmer le diagnostic de sécrétion inappropriée d’insuline. Lors de l’hypoglycémie, on observera parallèlement, au cours du jeûne, chez ces patients avec une sécrétion inappropriée d’insuline, des niveaux bas de β-hydroxybutyrates plasmatiques en raison de l’action puissamment anticétogène de l’insuline.
________________________________________________________________________________
Tableau 1
Critères diagnostiques d’une hypoglycémie liée à un insulinome. (Source : CEEDMM, 2021.)
| Critères cliniques | Malaise survenant à jeun, à distance des repas ou après un effort
Signes cliniques neuroglycopéniques Signes cliniques de riposte adrénergique Réversibilité des signes cliniques après apport de sucres rapides Absence de prise de sulfamides hypoglycémiants ou de glinides |
| Critères biologiques | Lors d’une glycémie veineuse : ≤ 0,45 g/l [< 2,50 mmol/l]
– Insulinémie inappropriée (= non freinée) – Pro-insuline plasmatique inappropriée (= non freinée) – Peptide C plasmatique inapproprié (= non freiné) β-hydroxybutyrate plasmatique bas Dosage de sulfamides hypoglycémiants et de glinides : recherche négative |
________________________________________________________________________________
L’encadré ci-dessous présente les paramètres biologiques d’une épreuve de jeûne mettant en évidence une sécrétion inappropriée d’insuline chez une patiente présentant un insulinome.
________________________________________________________________________________
Encadré – Épreuve de jeûne typique chez une patiente présentant un insulinome
Patiente âgée de 53 ans, poids 61 kg, taille 1,65 m.
Elle décrit depuis 6 mois des malaises d’allure hypoglycémiques associant sueurs, pâleur et syndrome confusionnel disparaissant rapidement avec le resucrage.
Épreuve de jeûne stoppée à 11 h le premier jour du jeûne en raison d’une hypoglycémie veineuse associée à des signes cliniques.
| Signes cliniques | J1 | Glycémie | Insuline | Peptide C | Pro-insuline | β-hydroxy-butyrate |
| Absence | 8 h | 0,47 g/l a | 4,0 mU/l | 1,8 ng/ml | 105 pmol/l | 230 μmol/l |
| Asthénie, diplopie, sueurs | 11 h | 0,35 g/l b | 6,2 mU/l | 1,9 ng/ml | 111 pmol/l | 577 μmol/l |
a La glycémie basse au début de l’épreuve de jeune ne suffit pas au diagnostic, en l’absence de symptômes.
b Les symptômes de neuroglucopénie, avec glycémie basse à 11 h, conduisent à l’arrêt immédiat de l’épreuve de jeûne et au resucrage après prélèvement veineux. L’insulinémie est dans les limites des normes proposées par le laboratoire mais totalement inadaptée à la glycémie : elle devrait être indosable pour une telle glycémie. Le peptide C dosable prouve que l’hypoglycémie n’est pas due à une injection inavouée d’insuline. L’absence de sulfamides hypoglycémiants ou de glinides dans le plasma prouve que l’hypoglycémie n’est pas la conséquence de la prise de sulfonylurées.
________________________________________________________________________________
Diagnostic différentiel
Différents diagnostics différentiels sont à évoquer en fonction de la biologie hormonale au moment de l’hypoglycémie.
En premier lieu, il faut penser à une prise cachée d’insuline ou de sulfonylurées. Ces hypoglycémies « factices » sont souvent le fait de patients proches du milieu médical ou proches d’un diabétique, ayant souvent des antécédents psychiatriques. Exceptionnellement, l’administration cachée est le fait d’un tiers, dans un but criminel ou dans le cadre d’un syndrome de Münchhausen « par procuration ».
Chez les patients qui ont des prises cachées d’insuline lors de l’épreuve de jeûne, le plus souvent le tableau biologique est le suivant : hypoglycémie avec une insuline dosable voire très augmentée, alors que le peptide C et la pro-insuline sont indosables. Toutefois, certains analogues de l’insuline utilisés dans le traitement du diabète rendent parfois le diagnostic d’hypoglycémies factices plus difficile, car l’insuline injectée n’est pas reconnue par le dosage utilisé. On aura alors une hypoglycémie avec insulinémie, peptide C et pro-insulinémie indosables.
Chez les patients qui ont des prises cachées de sulfonylurées ou de glinides, le tableau biologique est le suivant : hypoglycémie avec une insuline et un peptide C dosables, similaire au tableau de l’insulinome. Il est par conséquent indispensable de doser les sulfonylurées et les glinides lors de l’hypoglycémie à la moindre suspicion.
Les autres diagnostics différentiels sont représentés par les causes auto-immunes (sécrétion d’anticorps anti-insuline ou anti-récepteur de l’insuline), les tumeurs mésenchymateuses sécrétant des peptides hypoglycémiants (IGF-2, par exemple) ou, enfin, des maladies rares du métabolisme pouvant être diagnostiquées à l’âge adulte.
Diagnostic topographique
C’est une étape parfois difficile chez des patients dont les tumeurs sont de petite taille et dans un organe profond. Il est néanmoins nécessaire, avant de proposer une chirurgie, de localiser la tumeur et de pouvoir affirmer qu’elle est unique.
Deux examens dominent cette étape : le scanner en coupes fines du pancréas avec coupes en phase artérielle précoce (fig. 2) et l’écho-endoscopie, qui n’a de valeur que si elle est faite par un médecin habitué à ce diagnostic (fig. 3). L’échoendoscopie permet également de préciser au chirurgien les rapports entre la tumeur et la voie biliaire principale. Les autres examens ne sont indiqués que lorsque ces deux techniques ne permettent pas d’identifier la lésion. Les chirurgiens complètent les données de l’imagerie préopératoire par la palpation peropératoire voire par une échographie peropératoire du pancréas.
________________________________________________________________________________
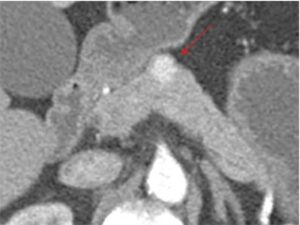
Fig. 2
Diagnostic topographique d’insulinome : scanner pancréatique avec injection de produit de contraste, temps artériel.
Lésion nodulaire hypervasculaire centimétrique du corps du pancréas (flèche rouge).
(Source : CEEDMM, 2021.)
________________________________________________________________________________
________________________________________________________________________________
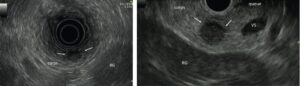
Fig. 3
Diagnostic topographique d’insulinome : écho-endoscopie pancréatique.
a. Insulinome de 5 mm (flèche blanche) de la face antérieure du corps du pancréas. b. Insulinome de 10 mm (flèche blanche) de la jonction corps-queue du pancréas.
RG : rein gauche ; VS : veine splénique.
________________________________________________________________________________
3 Traitement
Le traitement de l’insulinome repose sur l’exérèse chirurgicale de la tumeur.
En attendant la chirurgie, des traitements médicamenteux peuvent permettre de normaliser la glycémie. Le médicament le plus prescrit en première intention dans cette indication est le diazoxide. Ce médicament bloque la sécrétion d’insuline via l’ouverture des canaux potassiques des cellules β pancréatiques. Les analogues de la somatostatine de première génération peuvent également être utilisés avec une efficacité chez environ 50 % des patients.
________________________________________________________________________________
Recommandation de la Société française d’endocrinologie portant sur le diagnostic des hypoglycémies organiques (2013)
Chez un patient ayant présenté une triade de Whipple, une glycémie veineuse ≤ 0,45 g/l associée à une insulinémie ≥ 3 mUI/l et à un peptide C ≥ 0,6 ng/ml avec absence de prise de sulfamide ou de glinide permet d’affirmer le diagnostic d’hypoglycémie par sécrétion inappropriée d’insuline.
________________________________________________________________________________
________________________________________________________________________________
Points-clés
- Évoquer une hypoglycémie organique est parfois difficile en raison du caractère non spécifique des symptômes.
- Le diagnostic positif d’une hypoglycémie repose sur la constatation simultanée de signes cliniques évocateurs et d’une glycémie veineuse ≤ 0,45 g/l.
- Le diagnostic positif d’une sécrétion inappropriée d’insuline repose sur la mise en évidence d’une glycémie veineuse basse associée à une sécrétion inadaptée d’insuline et de peptide C (sans prise de sulfamides hypoglycémiants ou de glinides).
- Devant une sécrétion inappropriée d’insuline, l’insulinome est le diagnostic étiologique le plus fréquent.
- On éliminera une insuffisance surrénaleou corticotrope avant toute épreuve de jeûne.
________________________________________________________________________________
© CEEDMM – Août 2022.
