Item 267 – Désordres hydroélectrolytiques : hyponatrémie
________________________________________________________________________
Situations de départ
- 17 Amaigrissement.
- 21 Asthénie.
- 24 Bouffées de chaleur.
- 25 Hypersudation.
- 26 Anomalies de la croissance staturo-pondérale.
- 42 Hypertension artérielle.
- 50 Malaise/perte de connaissance.
- 61 Syndrome polyuro-polydypsique.
- 113 Puberté précoce ou retardée.
- 118 Céphalée.
- 138 Anomalie de la vision.
- 165 Palpitations.
- 182 Analyse de la bandelette urinaire.
- 194 Analyse du bilan thyroïdien.
- 200 Dyscalcémie.
- 201 Dyskaliémie.
- 202 Dysnatrémie.
- 209 Hypoglycémie.
- 226 Découverte d’une anomalie du cerveau à l’examen d’imagerie médicale.
- 266 Consultation de suivi d’un patient polymédiqué.
- 279 Consultation de suivi d’une pathologie chronique.
- 282 Prescription médicamenteuse, consultation de suivi et éducation d’un patient hypertendu.
- 306 Dépistage et prévention ostéoporose.
- 328 Annonce d’une maladie chronique.
- 352 Expliquer un traitement au patient (adulte, enfant, adolescent).
- 354 Évaluation de l’observance thérapeutique.
________________________________________________________________________________
________________________________________________________________________________
Hiérarchisation des connaissances
________________________________________________________________________________
| Rang | Rubrique | Intitulé | Descriptif |
| A | Diagnostic positif | Connaître les indications de la gazométrie* | Connaître les situations où il est nécessaire de réaliser des GDS artériels (choc, insuffisance respiratoire aiguë) et veineux (suspicion d’acido-cétose) |
| B | Éléments physiopathologiques | Connaître les mécanismes de régulation de l’équilibre acide-base* | |
| A | Définition | Savoir définir un trouble acido-basique, son caractère métabolique ou ventilatoire* | Connaître les situations nécessitant une gazométrie artérielle (choc, souffrance tissulaire, insuffisance respiratoire aiguë et chronique, diabète décompensé, intoxications responsables d’acidose métaboliques) |
| A | Identifier une urgence | Connaître les anomalies cliniques graves à rechercher* | |
| A | Démarche diagnostique | Savoir faire le diagnostic d’une acidose métabolique liée à une insuffisance rénale, diarrhée, acidose lactique, acidocétose* | Savoir prendre en compte le contexte clinique et connaître la valeur d’orientation diagnostique du trou anionique plasmatique |
| B | Démarche diagnostique | Savoir rechercher les causes toxiques et les acidoses tubulaires* | Savoir identifier le caractère non adapté de la réponse rénale (notion de trou anionique urinaire) |
| A | Étiologie | Connaître les principales causes d’acidose respiratoire* | |
| B | Prise en charge | Savoir corriger une acidose métabolique chronique* | Savoir prescrire une alcalinisation dans le contexte d’une maladie rénale chronique |
| B | Prise en charge | Connaître la prise en charge des troubles acido-basiques aigus sévères* | Connaître les principaux traitements symptomatiques et savoir orienter le patient dans le service adapté |
| B | Éléments physiopathologiques | Connaître les principes de la régulation de la kaliémie | |
| A | Définition | Connaître les indications de prescription d’une kaliémie et définition de l’hyperkaliémie | |
| B | Diagnostic positif | Symptomatologie clinique de l’hyperkaliémie | |
| A | Examens complémentaires | Connaître les anomalies ECG associées à l’hyperkaliémie | |
| A | Étiologie | Connaître les principales étiologies des hyperkaliémies | Insuffisance rénale, acidose métabolique, médicaments (apports en sel de K, BSRA, épargneurs de K, triméthoprime, AINS, héparine…) |
| A | Prise en charge | Connaître le principe du traitement d’urgence de l’hyperkaliémie sévère | Devant une hyperkaliémie présentant des signes de gravité (modifications ECG/niveau d’hyperkaliémie), savoir administrer des sels de Ca et un schéma insuline-glucose, savoir prendre un avis spécialisé pour l’indication d’une EER |
| B | Prise en charge | Connaître les autres possibilités de traitement d’urgence de l’hyperkaliémie sévère | Savoir utiliser les bêta-mimétiques et les principes de l’utilisation du bicarbonate de Na |
| A | Prise en charge | Connaître le traitement de l’hyperkaliémie chronique modérée | Diététique, résines échangeuses, éviction des médicaments à risque |
| A | Définition | Connaître les indications de prescription d’une kaliémie et définition de l’hypokaliémie | |
| A | Diagnostic positif | Connaître les symptômes cliniques de l’hypokaliémie | Reconnaître les signes musculaires de l’hypokaliémie |
| A | Examens complémentaires | Connaître les anomalies ECG associées à l’hypokaliémie | |
| A | Étiologie | Connaître les principales étiologies des hypokaliémies | Connaître les principales causes d’hypokaliémie avec pertes extra-rénales (diarrhées) et rénales selon la présence ou non d’une HTA (arbre diagnostique) |
| A | Prise en charge | Connaître le principe du traitement d’urgence de l’hypokaliémie sévère | Savoir supplémenter un patient hypokaliémique |
| A | Définition | Connaître les indications de prescription et les seuils de définitions de la sévérité d’une hyponatrémie | |
| B | Éléments physiopathologiques | Comprendre les mécanismes de l’hyponatrémie | Notion d’hypo-osmolalité et d’hyperhydratation cellulaire |
| A | Identifier une urgence | Connaître les symptômes de gravité de l’hyponatrémie | Connaître les signes dits modérément sévères et sévères |
| A | Étiologie | Connaître les principales étiologies des hyponatrémies | Savoir raisonner en s’appuyant sur l’osmolalité urinaire et l’évaluation du volume extracellulaire, savoir identifier les hyponatrémies liées à des apports hypotoniques, savoir les principaux critères diagnostiques du SIADH et en connaître les principales causes, les hyponatrémies associées à un stimulus hypovolémique de l’ADH induit par les diurétiques, associés à l’insuffisance cardiaque et à la cirrhose (arbre diagnostique) |
| A | Prise en charge | Connaître les principes du traitement des hyponatrémies en fonction de la sévérité des symptômes | Évaluer le degré d’urgence en fonction des symptômes cliniques, connaître les principes de la restriction hydrique et des règles de correction (rythme et stratégie d’apports éventuels en osmoles) |
| A | Prise en charge | Connaître le principal risque de la correction rapide des hyponatrémies | Connaître le risque de myélinolyse centropontine (MCP) |
| A | Définition | Savoir diagnostiquer une hypernatrémie* | Notion d’hyperosmolalité et de déshydratation cellulaire |
| B | Éléments physiopathologiques | Comprendre les mécanismes de l’hypernatrémie* | |
| A | Identifier une urgence | Connaître les symptômes de gravité de l’hypernatrémie* | |
| A | Étiologie | Connaître les principales étiologies des hypernatrémies* | Connaître les principales causes de déshydratation intracellulaire (et de diabète insipide) notamment chez le sujet âgé (arbre diagnostique d’une hypernatrémie) |
| A | Prise en charge | Connaître les principes du traitement des hypernatrémies* | Connaître les stratégies de réhydratation en fonction de l’état du volume extracellulaire |
| A | Définition | Savoir dans quelles circonstances doit être prescrite une calcémie et définir l’hypocalcémie | Seuil, interprétation en fonction de l’albuminémie, calcémie ionisée |
| B | Éléments physiopathologiques | Comprendre les mécanismes de l’hypocalcémie | |
| A | Diagnostic positif | Connaître les principaux signes cliniques associés à l’hypocalcémie | |
| B | Examens complémentaires | Connaître les principales anomalies ECG associées à l’hypocalcémie | Espace QT et risque de troubles du rythme |
| A | Examens complémentaires | Connaître les principaux examens complémentaires utiles au diagnostic étiologique de l’hypocalcémie | |
| A | Étiologie | Connaître les principales étiologies des hypocalcémies (arbre diagnostique) | Insuffisance rénale chronique, hypoparathyroïdie post-chirurgie, post-radiothérapie |
| A | Prise en charge | Connaître les principes du traitement des hypocalcémies | Connaître les principes de l’administration d’une supplémentation en calcium et en vitamine D |
________________________________________________________________________________
Hyponatrémies d’origine endocrinienne, SIADH
- Définition
- Physiopathologie de l’hormone antidiurétique, ou vasopressine
- Diagnostic positif du SIADH
- Diagnostic différentiel d’une hyponatrémie
- Diagnostic étiologique d’un SIADH
- Traitement de l’hyponatrémie
I Définition
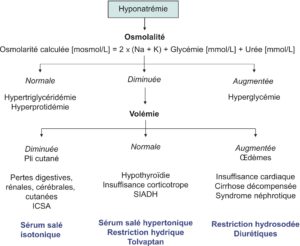
L’hyponatrémie, définie par une natrémie inférieure à 135 mmol/l, correspond à l’anomalie électrolytique la plus commune chez les patients hospitalisés (15 à 20 %), dont elle augmente la morbi-mortalité. Le diagnostic d’une hyponatrémie nécessite le dosage ou le calcul de l’osmolalité plasmatique (ou à défaut la mesure de la glycémie et des triglycérides) d’une part et l’évaluation clinique de la volémie d’autre part (fig. 1).
________________________________________________________________________________
Fig. 1
Démarche étiologique et principes thérapeutiques devant une hyponatrémie.
Na, natrémie ; K, kaliémie ; ICSA, insuffisance corticosurrénale aiguë ; SIADH, syndrome de sécrétion inappropriée d’hormone antidiurétique.
(Source : CEEDMM, 2021.)
________________________________________________________________________________
L’osmolalité plasmatique peut être mesurée [en mOsm/kg H2O] ou, à défaut, estimée par le calcul de l’osmolarité [en mOsm/litre] selon la formule suivante :
Osmolarité calculée = 2 × (Natrémie + Kaliémie) + Glycémie + Urée [toutes les valeurs étant exprimées en mmol/l].
Une dissociation entre la natrémie et l’osmolarité signifie en pratique qu’il existe une hyperglycémie (hyponatrémie hyperosmolaire), facile à mesurer sur un prélèvement capillaire ou une hypertriglycéridémie (hyponatrémie normo-osmolaire), facile à évaluer — si le dosage n’est pas disponible en urgence — en laissant un tube de 5 ml de sang à décanter à température ambiante : si le sérum est trouble après formation du caillot, cette lactescence est l’indice d’une hypertriglycéridémie significative.
Les hyponatrémies « vraies » sont des hyponatrémies hypo-osmolaires.
Ces hyponatrémies hypo-osmolaires sont elles-mêmes classées selon la volémie en trois groupes :
- hyponatrémies hypovolémiques (avec pli cutané, correspondant à une déshydratation, parfois encore appelées hyponatrémies de déplétion) ;
- hyponatrémies hypervolémiques (avec œdèmes, encore appelées hyponatrémie par hypovolémie efficace) ;
- hyponatrémies normovolémiques, correspondant au syndrome de sécrétion inappropriée d’hormone antidiurétique (SIADH), ou syndrome de Schwartz-Bartter.
________________________________________________________________________________
Le SIADH correspond donc à une hyponatrémie hypo-osmolaire normovolémique.
________________________________________________________________________________
II Physiopathologie de l’hormone antidiurétique, ou vasopressine
L’hormone antidiurétique (ADH, Antidiuretic Hormone), aussi appelée vasopressine, est un peptide de neuf acides aminés synthétisé dans les noyaux supraoptique et paraventriculaire hypothalamiques. Elle migre dans des granules le long des axones neuronaux à travers la tige hypophysaire jusqu’à la posthypophyse où elle est sécrétée en fonction de stimulus principalement osmotiques et volémiques, mais aussi non osmotiques tels que les nausées, la douleur, le stress, l’hypoglycémie, l’hypoxie.
La vasopressine exerce son action par l’intermédiaire de trois types de récepteurs :
- V1a sur les fibres musculaires lisses (action vasoconstrictive) ;
- V1b sur les cellules corticotropes(réponse au stress) ;
- V2 sur le tube collecteur rénal (action antidiurétique).
Les deux dénominations de l’ADH (hormone antidiurétique et vasopressine) rappellent les deux principales actions de l’hormone : retenir l’eau en diminuant la diurèse et contracter les fibres musculaires lisses des vaisseaux, afin de maintenir une volémie efficace.
III Diagnostic positif du SIADH
A Diagnostic clinique
Le SIADH s’accompagne d’une pression artérielle et d’une fréquence cardiaque normales. Il n’y a pas de pli cutané et pas d’œdème. Les manifestations cliniques du SIADH, insidieuses et peu spécifiques, sont les suivantes.
Natrémie > 125 mmol/l
- Asymptomatique
- Ou : anorexie, nausées, vomissements et/ou troubles de l’attention et de la marche.
120 mmol/l < Natrémie < 125 mmol/l
- Confusion, crampes, céphalées, troubles de l’équilibre et troubles cognitifs.
- Le risque de chute et de fracture est accru en raison d’une ostéoporose et d’une rhabdomyolyse (augmentation des CPK) favorisées par l’hyponatrémie chronique.
115 mmol/l < Natrémie < 120 mmol/l
- Stupeur, troubles psychiatriques.
Natrémie < 115 mmol/l
- Convulsions, coma.
Une hyponatrémie est d’autant plus symptomatique qu’elle est profonde mais surtout d’installation rapide.
B Diagnostic biologique
Les critères diagnostiques du SIADH, ou hyponatrémie hypo-osmolaire normovolémique, sont les suivants :
- hyponatrémie < 135 mmol/l et osmolalité plasmatique basse < 275 mOsm/kg H2O ;
- euvolémie clinique (pas de pli cutané, pas d’œdème) ;
- azotémie < 0,1 g/l [3,5 mmol/l] ;
- natriurèse conservée > 30 mmol/l en régime normosodé ;
- absence d’insuffisance rénale, surrénale, thyroïdienne ;
- osmolalité urinaire inappropriée > 100 mOsm/kg H2O ;
- absence d’utilisation de diurétiques dans la semaine précédente ;
- uricémie< 40 mg/l [0,25 mmol/l] ;
- En cas d’hyponatrémie liminaire, un test de surcharge hydrique peut être réalisé en milieu spécialisé. Une personne normale excrète les trois quarts des 20 ml d’eau/kg de poids corporel ingérés dans les 4 heures suivant l’ingestion.
________________________________________________________________________________
En pratique
Il faut retenir qu’un SIADH correspond à une hyponatrémie hypo-osmolaire avec urée basse sans pli cutané ni œdème avec cortisol de 8 h, T4L et TSH normales.
Il faut toujours penser à une insuffisance surrénale d’origine centrale (hypopituitarisme, insuffisance corticotrope post-corticothérapie) ou périphérique (insuffisance surrénale) devant une hyponatrémie.
________________________________________________________________________________
IV Diagnostic différentiel d’une hyponatrémie
Les différents éléments du diagnostic d’une hyponatrémie sont synthétisés dans la figure 4 et reposent sur la détermination de l’osmolalité plasmatique et de la volémie.
A Hyponatrémies normo-osmolaire et hyperosmolaire
Une hyponatrémie normo-osmolaire correspond en général à une hypertriglycéridémie, encore dénommée pseudo-hyponatrémie, tandis qu’une hyponatrémie hyperosmolaire s’associe le plus souvent à une hyperglycémie majeure.
B Hyponatrémie hypo-osmolaire hypovolémique
Quand l’osmolalité urinaire est élevée et qu’il existe une hypovolémie, il s’agit d’une perte de sel avec déshydratation extracellulaire marquée par un pli cutané. La perte de sel est d’origine :
- digestive (diarrhées, vomissements, pancréatite, aspirations…) ;
- rénale (diurétiques, insuffisance surrénale aiguë, néphropathie interstitielle) ;
- l’insuffisance surrénale aiguë associe une perte de seld’origine rénale par déficit en minéralocorticoïdes entraînant une déshydratation extracellulaire et une hyperhydratation intracellulaire par hypervasopressinisme ;
- plus rarement cérébrale (hémorragies sous-arachnoïdiennes) ou cutanée (sudations profuses, brûlures, causes génétiques).
Le traitement repose sur une perfusion intraveineuse de sérum salé isotonique.
C Hyponatrémie hypo-osmolaire hypervolémique
Une hyponatrémie hypo-osmolaire avec volémie augmentée se rencontre dans les situations d’œdèmes, qu’ils soient liés à une cirrhose décompensée, un syndrome néphrotique ou une insuffisance cardiaque. La volémie efficace est alors diminuée, expliquant la sécrétion d’ADH adaptée à la volémie réelle, même si elle est inappropriée à l’osmolalité plasmatique.
D Hyponatrémie hypo-osmolaire normovolémique
Le SIADH correspond à une hyponatrémie hypo-osmolaire normovolémique et doit d’abord faire écarter une insuffisance corticotrope et une hypothyroïdie :
- l’insuffisance corticotrope sera diagnostiquée par une mesure de la cortisolémieet de l’ACTH à 8 h ou en urgence. En insuffisance corticotrope l’hyponatrémie est liée à une sécrétion accrue d’ADH favorisée par la tendance hypoglycémique et l’hypotension artérielle, associée à la levée du frein physiologiquement exercé par le cortisol sur la sécrétion d’ADH et à une diminution de la filtration glomérulaire ;
- l’hypothyroïdie protothyroïdienne ne s’accompagne d’hyponatrémie que dans les formes sévères, en général caractérisées par un myxœdème. Le diagnostic repose sur le dosage de la TSH, qui est franchement accrue. L’hyponatrémie est liée à une diminution de la filtration glomérulaire et une tendance hypovolémique entraînant une ascension de l’ADH ;
- l’hypopituitarisme antérieur, qui associe insuffisance corticotrope et insuffisance thyréotrope, peut se révéler par une hyponatrémie, raison pour laquelle il faut doser non seulement la cortisolémie et la TSH, mais également la T4L.
Le traitement de ces différentes causes d’hyponatrémies liées à des déficits hormonaux repose sur l’hormonothérapie substitutive.
V Diagnostic étiologique d’un SIADH
L’insuffisance en glucocorticoïdes et/ou hormones thyroïdiennes écartée, les quatre causes de SIADH les plus classiques sont les causes pneumologiques, neurologiques, tumorales et médicamenteuses (tableau 1).
________________________________________________________________________________
Tableau 1
Causes des syndromes de sécrétion inappropriée d’hormone antidiurétique (SIADH). (Source : CEEDMM, 2021.)
| Toujours éliminer une insuffisance surrénale primitive ou hypophysaire (+++) | |
| Affections pulmonaires | Toutes, en particulier pneumopathie |
| Tumeurs | Surtout cancer bronchique à petites cellules |
| Affections cérébrales | Toutes |
| Médicaments | Surdosage en desmopressine, ocytocine
Surtout psychotropes |
| Divers | Douleur
Nausées Hypoglycémie Hypotension Effort musculaire intense Causes génétiques |
________________________________________________________________________________
A Causes iatrogènes
Les causes iatrogènes doivent toujours être évoquées compte tenu de leur fréquence et de la simplicité de leur traitement. Les médicaments le plus souvent en cause sont les neuroleptiques, les antidépresseurs, notamment inhibiteurs sélectifs de la recapture de la sérotonine, les chimiothérapies, la carbamazépine et, bien sûr, l’administration de desmopressine (analogue synthétique de la vasopressine) ou de ses analogues. Les diurétiques engendrent initialement une hyponatrémie hypovolémique qui va secondairement induire un hypervasopressinisme compensateur en particulier lorsque les diurétiques sont associés aux bloqueurs du système rénine-angiotensine-aldostérone. Ces derniers interdisent en effet le développement d’un hyperaldostéronisme compensateur.
B Causes neurologiques
Pratiquement toutes les affections neurologiques sont susceptibles, en altérant les osmorécepteurs, d’induire un SIADH.
C Affections pulmonaires
De même, les affections pulmonaires sont capables de stimuler la sécrétion de vasopressine ou d’entraîner une levée du tonus inhibiteur exercé par le nerf vague.
D Tumeurs malignes
Parmi les tumeurs malignes, le cancer bronchique à petites cellules est la cause la plus fréquente. Le SIADH peut précéder la découverte du néoplasme.
E Cas particulier de l’intoxication aiguë par l’eau
L’intoxication aiguë par l’eau correspond à un épisode hyponatrémique sévère (< 115 mmol/l) à la suite de l’ingestion massive de boissons hypotoniques, fréquemment dans un contexte de psychose chronique. Le syndrome des buveurs de bière en est une variante, la bière étant une boisson très hypotonique.
VI Traitement de l’hyponatrémie
A Traitement d’urgence de l’hyponatrémie sévère
Toute hyponatrémie menaçante, c’est-à-dire inférieure à 115 mmol/l et/ou s’accompagnant de signes neurologiques à type de délire, coma ou convulsions, nécessite un traitement urgent qui repose sur du sérum salé hypertonique à 20 %, administré en seringue autopulsée par voie intraveineuse à raison de 50 ml sur 12 heures, sous surveillance étroite du ionogramme sanguin toutes les 6 heures.
Cette infusion de sérum salé hypertonique sera interrompue dès que la natrémie atteint 120 mmol/l. Au-delà de 120 mmol/l, la correction de la natrémie sera obtenue par restriction hydrique.
________________________________________________________________________________
La vitesse de correction ne doit pas dépasser 0,5 mmol par heure afin d’éviter la myélinolyse centropontine, qui donne un tableau d’accident vasculaire cérébral pseudobulbaire.
________________________________________________________________________________
B Moyens thérapeutiques devant un SIADH
1 Restriction hydrique
La restriction hydrique (qui commence par l’arrêt des perfusions…) reste un traitement peu coûteux, peu toxique, mais dont l’efficacité dépend de la rigueur de la restriction, souvent mal tolérée par les malades, surtout au long cours.
À titre indicatif, une natrémie < 120 mmol/l doit conduire à une restriction hydrique à 100 cm3/24 heures, entre 120 et 125 mmol/l la restriction sera de 300 cm3, entre 125 et 130 de 500 cm3, entre 130 et 135 de 700 cm3, 135 à 138 de 1 litre, au-delà boissons libres. La restriction dans les situations aiguës doit être réévaluée quotidiennement en fonction du ionogramme sanguin.
2 Aquarétiques
Les aquarétiques, ou antagonistes non peptidiques des récepteurs V2 de la vasopressine, s’administrent par voie orale et ont une AMM européenne dans les hyponatrémies euvolémiques (SIADH). Leur chef de file, le tolvaptan, est disponible en pharmacie hospitalière en France. Les complications potentielles du traitement sont la myélinolyse centropontine par correction trop rapide de l’hyponatrémie et l’hypotension, notamment si l’hyponatrémie comporte une composante hypovolémique. Il est en pratique très efficace et bien toléré.
C Indications thérapeutiques dans le SIADH
En cas de symptômes cliniques sévères ou récents (moins de 48 heures), tels que coma, convulsions, détresse respiratoire, le premier traitement reste le sérum salé hypertonique à 20 %.
Si les symptômes sont plus modérés, tels que nausées, confusions, désorientation, troubles de l’équilibre, le sérum salé hypertonique garde une place ; le tolvaptan per os apporte un bénéfice lorsqu’il est disponible.
Lorsque les symptômes sont modérés ou absents ou en cas de troubles cognitifs discrets, la restriction hydrique reste de mise, associée au tolvaptan à faible dose s’il est disponible.
La correction d’une hyponatrémie profonde doit toujours être progressive avec une surveillance clinique et ionique étroite, en particulier au début. Il importe de corriger tous les facteurs en cause, l’étiologie étant souvent multifactorielle. La nécessité d’un traitement chronique doit être évaluée en fonction du retentissement de l’affection.
________________________________________________________________________________
Points-clés
- Toute situation d’hyponatrémie nécessite une anamnèse, un examen clinique soigneux à la recherche de signes de déshydratation ou d’œdèmes, l’analyse du traitement en cours.
- Le diagnostic positif repose sur l’osmolalité plasmatique mesurée ou calculée et l’évaluation clinique de la volémie (pli cutané, œdèmes).
- Une insuffisance surrénale doit impérativement être écartée.
- Toutes les hyponatrémies ne sont pas des SIADH.
- Le SIADH correspond à une hyponatrémie hypo-osmolaire normovolémique.
- Les causes iatrogènes des SIADH sont les plus fréquentes, mais il importe d’écarter une néoplasie notamment pulmonaire, éventuellement par des scanners répétés.
- Les SIADH inexpliqués restent assez rares, les hyponatrémies étant souvent d’origine multifactorielle.
- Le sérum salé hypertonique dans les cas les plus sévères, la restriction hydrique et le tolvaptan dans les formes chroniques sont des traitements efficaces.
________________________________________________________________________________
© CEEDMM – Août 2022.
